В чем проявляется болезнь щитовидной железы. Для гипотиреоза характерны. Признаки болезни щитовидной железы
Щитовидная железа является наиболее изученной частью эндокринной системы человека. В настоящее время разработаны различные методы лечения многих заболеваний этого органа. Даже при лечении рака щитовидной железы достигаются великолепные результаты, а менее тяжелые болезни излечиваются практически со 100%-ной гарантией, главное – вовремя обратиться к врачу.
Все заболевания щитовидной железы проявляются в двух основных формах:
1) в нарушении синтеза гормонов (недостаток – гипотиреоз, избыток – гипертиреоз, или тиреотоксикоз);
2) в нарушении физиологии органа (увеличение железы в размерах (диффузный зоб), появление узловых новообразований, представляющих собой локальные, ограниченные капсулой уплотнения).
Необходимо отметить, что диагноз зоба можно с точностью поставить при истинном увеличении щитовидной железы, обнаруженном с помощью ультразвукового исследования, только после того, как будет рассчитан ее объем. У большинства россиян размер щитовидной железы несколько превышает идеальные показатели. Однако уменьшение или увеличение этого органа в размерах часто не совпадает с изменением его функции. Небольшая по размерам железа может вырабатывать большое количество гормонов, а увеличенная, напротив, очень мало. Поэтому при определении диагноза указывают размеры, структурные изменения щитовидной железы и описывают ее функциональное состояние.
Незначительное увеличение щитовидной железы, которое нельзя однозначно определить как зоб, отмечается в подростковом возрасте, у женщин во время беременности и после наступления менопаузы.
Среди заболеваний щитовидной железы лидирующее место занимают гипотиреоз, гипертиреоз (тиреотоксикоз), аутоиммунные заболевания (диффузный токсический зоб, аутоиммунный тиреоидит), инфекционно-воспалительные заболевания (подострый тиреоидит), эндемический и узловой зоб, рак и др.
Изредка встречается такое заболевание, как аплазия (отсутствие) щитовидной железы, являющееся пороком развития и обусловленное нарушением превращения эмбриональных клеток в тиреоидную ткань щитовидной железы. Аплазия сопровождается тяжелым врожденным гипотиреозом и обнаруживается в раннем детском возрасте.
Также к порокам развития щитовидной железы относится врожденная гипоплазия (недоразвитие ткани или органа). Как правило, это заболевание развивается при недостаточном количестве йода в организме будущей матери. Клиническими проявлениями гипоплазии щитовидной железы являются кретинизм и отставание ребенка в физическом развитии.
Лечение аплазии и врожденной гипоплазии щитовидной железы предусматривает пожизненную заместительную гормонотерапию. Как правило, таких людей с рождения признают неполноценными и определяют группу инвалидности.
В том случае, когда щитовидная железа отсутствует, а щитоязычный проток сохраняется, на шее часто появляются срединные кисты, свищи и зоб корня языка. Все эти проявления подлежат оперативному удалению.
Смещение зачатка ткани щитовидной железы в область средостения, а также врастание тиреоидной ткани в стенку трахеи, глотки, миокарда или перикарда нередко становится причиной формирования загрудинного зоба или опухоли.
Иногда провоцирующими факторами для развития некоторых заболеваний щитовидной железы становятся открытые повреждения органов шеи, сопровождающиеся обильным кровотечением и требующие немедленной медицинской помощи.
Травмирование щитовидной железы также может происходить при закрытых повреждениях органов шеи, полученных в результате сдавления (например, при попытке самоубийства через повешение) и сопровождающихся образованием гематом.
Заболевания, связанные с пониженной функцией щитовидной железы (гипотиреоз)
Гипотиреозом называют состояние организма, сопровождающееся длительным стойким недостатком гормонов щитовидной железы (Т4 и Т3) в организме или снижением их воздействия на тканевом уровне.
В большинстве случаев причиной развития этого клинического синдрома называют снижение функции щитовидной железы, являющееся результатом происходящих в ней патологических процессов (первичный гипотиреоз).
Гораздо реже снижение количества тиреоидных гормонов в крови отмечается при нарушении работы гипоталамо-гипофизарной системы (вторичный и третичный гипотиреоз), а также при сбоях в доставке тиреоидных гормонов к тканям и невосприимчивости последних к гормонам щитовидной железы (периферический гипотиреоз).
Согласно статистическим данным, около 2–5% населения страдает явно выраженным гипотиреозом, у 20–40% населения заболевание есть, но его симптомы проявляются слабо.
Как правило, гипотиреозом чаще страдают пожилые, чем молодые, а у женщин это заболевание встречается в 10 раз чаще, чем у мужчин. Нередко гипотиреоз развивается у женщин в послеродовой период и принимает форму хронического заболевания.
Несмотря на широкую распространенность (гипотиреоз встречается гораздо чаще, чем гипертиреоз), выявить болезнь не так-то просто. Дело в том, что гипотиреоз развивается постепенно и имеет скрытые, нетипичные симптомы, которые первоначально могут расцениваться как результат умственного и физического переутомления или как следствие беременности и родов.
В ряде случаев симптомы гипотиреоза напоминают признаки других, негормональных заболеваний, что создает определенные трудности при определении диагноза. Считая свое состояние результатом переутомления или возрастных изменений, происходящих в организме, многие люди не лечатся вовсе или, как уже говорилось ранее, обращаются к совсем другим специалистам – кардиологу, гинекологу, отоларингологу и другими специалистами, но лечение у этих врачей оказывается безрезультатным.
Только на основании анализа жалоб, физикального обследования и проведенных исследований можно определить, есть ли у пациента эндокринная патология. Для диагностики гипотиреоза используют следующие методы:
Иногда гипотиреоз возникает как заболевание, обусловленное не только рядом объективных причин, но как следствие лечения по поводу гипертиреоза (тиреотоксикоза).
– определение уровня тиреотропных гормонов в крови (при первичном гипотиреозе он повышен, при вторичном и третичном – понижен или в норме, снижение уровня тиреотропных гормонов также отмечается у женщин во время беременности);
– определение уровня тироксина (Т4) в крови (при всех видах гипотиреоза он понижен);
– исследование уровня трийодтиронина (Т3) в крови (при всех видах гипотиреоза он понижен или находится в норме);
– поглощение йода-131 (при первичном гипотиреозе понижено, повышено или в норме, при вторичном и третичном – понижено или в норме);
– проба со стимуляцией тиреотропным гормоном (при первичном гипотиреозе отрицательна, при вторичном и третичном – положительна);
– проба с тиреотропин-рилизинг гормоном (при первичном гипотиреозе резко положительная, при вторичном – отрицательная, при третичном – слабо положительная).
Как правило, гипотиреоз сопровождается замедлением всех процессов в организме. Этим объясняется постоянная зябкость и снижение температуры тела у людей, страдающих недостаточностью функции щитовидной железы. Нарушаются обменные процессы, в результате чего у больных происходит значительная прибавка в весе (ожирение). Характерный признак гипотиреоза – развитие отеков: кожа становится очень плотной, не собирается в складки, а после надавливания на ней не остаются вмятины.
Отечность проявляется не только на различных участках тела, отечными становятся конечности (нередко отмечается их онемение, вызванное сдавлением нервных окончаний пораженными тканями), лицо, область вокруг глаз, губы, язык (по его краям видны отпечатки зубов).
В результате набухания слизистой оболочки носа становится затрудненным носовое дыхание. Отек слухового прохода и органов среднего уха вызывает нарушение слуха и звон в ушах, отек и утолщение голосовых связок – охриплость голоса (он становится низким). Нередко из-за отека языка и гортани больные гипотиреозом начинают храпеть во сне.
Нарушение обменных процессов в организме и склонность к отекам проявляются в виде асцита (скопления жидкости в брюшной полости), водянки сердечной сумки, грудной полости, а у мужчин – и яичка (гидроцеле).
Нередко пациенты, страдающие депрессией, направляются к эндокринологу после посещения психолога или психиатра. Опытный врач может отличить истинную депрессию от той, что развивается при гипотиреозе по ряду признаков: отмечается снижение, а не увеличение веса, повышение, а не снижение аппетита, бессонница, а не сонливость, низкая самооценка и постоянное чувство вины.
При развитии гипотиреоза отмечаются нарушения нервно-психической деятельности: человек становится вялым, сонливым, медлительным, заторможенным, жалуется на постоянные головные боли, боли в мышцах и суставах, чувство усталости и слабость даже в утренние часы, после пробуждения.
Признаками данного заболевания являются также апатия и депрессивное состояние, ухудшение памяти и интеллектуальных способностей, забывчивость.
Один из наиболее серьезных симптомов гипотиреоза – поражение сердечно-сосудистой системы: изменяется артериальное давление (диастолическое повышается, а систолическое немного понижается), у пожилых людей отмечается артериальная гипертония, нередко происходит замедление сердечного ритма (брадикардия, пульс – менее 60 ударов в минуту).
У многих пациентов, страдающих гипотиреозом, отмечается недостаточность кровообращения, на фоне которого развивается постоянная тахикардия. Повышается уровень холестерина в крови, что может спровоцировать развитие таких болезней, как атеросклероз сосудов и ишемическая болезнь сердца.
Не менее заметным проявлением заболевания является гипотиреоидная миопатия – увеличение и уплотнение мышечной ткани, на фоне которых отмечается снижение силы мышц и скорости движения.
При тяжелых формах гипотиреоза наблюдается гипертрофия мышц кисти, из-за чего больные утрачивают способность соединять мизинец и большой палец. Гипертрофия мышечной ткани (в частности бицепсов) приводит к тому, что пациенты не могут достать пальцами согнутой руки до плеча.
У женщин, страдающих снижением функции щитовидной железы, наблюдается дисфункция яичников: менструальные кровотечения становятся обильными и длительными (меноррагия) или же прекращаются вовсе (аменорея), в большинстве случаев пациенткам ставится диагноз «бесплодие». Гипотиреоз сопровождается нарушениями в работе пищеварительной системы: наблюдаются увеличение печени, дискинезия желчевыводящих протоков и толстой кишки, частые запоры, снижение аппетита, тошнота, иногда рвота, атрофия слизистой оболочки желудка.
Еще одним проявлением гипотиреоза являются частые простуды и подверженность воздействию различных возбудителей инфекционных заболеваний. Это связано в первую очередь с отсутствием стимулирующего влияния тиреоидных гормонов на иммунную систему организма.
Как правило, при снижении функции щитовидной железы у человека развиваются различные виды малокровия (анемии) – нормохромная, нормоцитарная, гипохромная железодефицитная, макроцитарная, В12-дефицитная.
Кожа больного становится сухой и бледной (нередко отмечается желтушность кожных покровов, обусловленная избыточным содержанием в организме витамина А), волосы – тусклыми и ломкими (они медленно растут, легко выпадают, причем не только на голове, но и на лице, на конечностях и теле). Ногти истончаются, легко расслаиваются, на них хорошо заметны продольные и поперечные полоски. Итак, обобщив вышеприведенные данные, необходимо еще раз перечислить клинические проявления гипотиреоза:
– вялость, медлительность, заторможенность, сонливость, снижение памяти;
– зябкость и понижение температуры тела;
– птоз (опущение верхнего века, обусловленное параличом поднимающих его мышц);
– отечность лица, век, губ и языка;
– снижение остроты слуха;
– наличие зоба или послеоперационного рубца на шее;
– ожирение;
– отечность голеней и конечностей;
– скопление жидкости в сердечной сумке, брюшной и грудной полости;
– гидроцеле у мужчин;
– дисфункция яичников и бесплодие у женщин;
– галакторея (выделение молока из молочных желез, не связанное с кормлением грудью);
– повышение или понижение артериального давления;
– брадикардия (уменьшение частоты сердечных сокращений) или тахикардия (учащение сердцебиения);
– сухость и ломкость волос;
– очаговое облысение;
– сухость кожи;
– ломкость ногтей и их расслаивание;
– витилиго (нарушение пигментации кожных покровов);
– запоры;
– гипертрофическая миопатия на фоне общей мышечной слабости;
– снижение сухожильных рефлексов;
– анемия (малокровие).
Аутоиммунные заболевания
Аутоиммунными (от лат. autos – «свой», «сам») называют заболевания, обусловленные реакциями иммунной системы организма, направленными против собственных тканей и органов.
Если организм здоров, он легко отличает чужеродные клетки от собственных. При поражении иммунной системы организм начинает воспринимать собственные клетки и ткани как чужеродные и вступает в борьбу с ними. При этом происходит выработка специальных белковых соединений – антител. Воздействуя на различные ткани, антитела провоцируют возникновение нарушений функции тех или иных органов и развитие аутоиммунных заболеваний: гломерулонефрита (в почках), ревматоидного артрита (в суставах), болезни Аддисона (в надпочечниках), анемии, обусловленной нарушением способности к всасыванию витамина В12 (в желудке), сахарного диабета первого типа (в поджелудочной железе), тиреоидита (в щитовидной железе) и др.
Развитие аутоиммунных заболеваний щитовидной железы сопровождается поражением фолликулярных клеток органа. Воздействуя на клеточном уровне, аутоантитела (лимфоциты) вызывают воспаление железы – аутоиммунный тиреоидит.
Гораздо реже ауто-антитела вырабатываются против рецепторов тиреотропных гормонов, находящихся на поверхности фолликулярных клеток. Связываясь с этими рецепторами, антитела препятствуют стимуляции щитовидной железы гормонами. В результате происходит постепенная гибель фолликулярных клеток, место которых занимает соединительная ткань, наблюдается снижение активности щитовидной железы, развивается гипотиреоз. Аутоиммунный тиреоидит (лимфоцитарный зоб Хасимото) – наиболее известное заболевание данной природы, чаще встречающееся у представительниц слабого пола. Заболевание является наследственным, как правило, его можно проследить у нескольких поколений женщин в одной семье (у бабушки, матери, дочери).
Аутоиммунный тиреоидит может развиться в любом возрасте, он встречается даже у детей и подростков.
Различают следующие формы данного заболевания:
Риск развития аутоиммунного процесса в том или ином органе повышается при возникновении хотя бы одного аутоиммунного заболевания. По этой причине специалисты советуют пациентам с подобными нарушениями пройти полное обследование организма.
– хроническая;
– гипертрофическая;
– атрофическая.
Хронический аутоиммунный тиреоидит встречается наиболее часто. Заболевание проявляется диффузным увеличением щитовидной железы до 2–3-й степени, но не сопровождается дисфункцией органа. При хроническом течении болезни могут проявляться симптомы как тиреотоксикоза, так и гипотиреоза.
Гипертрофический аутоиммунный тиреоидит (тиреоидит Хасимото, впервые описан в 1912 г.) характеризуется некоторым уплотнением тканей щитовидной железы, при этом функциональные нарушения не отмечаются. В некоторых случаях проявляются симптомы гипотиреоза или гипертиреоза. Гипертрофический аутоиммунный тиреоидит может принимать диффузную, узловую, многоузловую и диффузно-узловую формы.
Атрофический аутоиммунный тиреоидит сопровождается уменьшением щитовидной железы в размерах (как правило, до развития болезни орган имеет нормальные показатели или немного увеличен), наблюдаются признаки гипотиреоза.
Нередко аутоиммунный тиреоидит начинается с проявлений легкой степени гипертиреоза: наблюдаются снижение массы тела, нарушения сердечного ритма, повышенная потливость, понос, мышечная слабость, нервозность, возбудимость и др. В дальнейшем функция щитовидной железы приходит в норму (говорят об эутиреоидном состоянии организма), а спустя некоторое время снижается (отмечаются все симптомы гипотиреоза).
Для распознавания аутоиммунного тиреоидита используют следующие диагностические методы:
– физикальное обследование (при гипертрофической форме заболевания путем пальпации определяется увеличение щитовидной железы за счет обеих долей и перешейка, также прощупываются узловые образования. При атрофической форме щитовидная железа пальпируется плохо);
– ультразвуковое исследование (при гипертрофической форме позволяет определить гипоэхогенные участки, которые нередко имитируют узловое поражение железы. Эти участки имеют неправильную или округлую форму (ободок отсутствует), однородную эхоструктуру, однако иногда обнаруживаются полости распада и микрокальцинаты. Оставшаяся ткань неоднородна, иногда диффузно увеличена. При атрофической форме заболевания щитовидная железа определяется уменьшенной в размерах, диффузно неоднородной, изо– или гиперэхогенной);
– радионуклидное сканирование и сцинтиграфия (позволяет выявить «холодные» узловые образования, обнаружить неоднородное скопление радиофармпрепарата во всей ткани щитовидной железы);
– исследование крови (с его помощью определяют наличие антител к тиреоглобулину, микросомальному антигену (так называемой тиреоидной пероксидазе), уровень тиреотропного гормона в крови – при гипертиреозе он снижен, при эутиреоидном состоянии в норме, при гипотиреозе повышен);
– цитологические исследования (позволяют определить клеточный состав, наличие плазматических клеток, лимфоидных элементов, макрофаг, эозинофильных клеток Гюртле-Ашкенази);
– тонкоигольная аспирационная биопсия (позволяет получить наиболее достоверную информацию о состоянии щитовидной железы).
В некоторых случаях аутоиммунный тиреоидит имеет нетипичное течение: отмечается чередование фаз эутиреоидного состояния и гипертиреоза или гипотиреоза и тиреотоксикоза. Объяснить подобные явления медикам еще предстоит.
Йоддефицитные заболевания
Йод необходим для нормального функционирования щитовидной железы и выработки тиреоидных гормонов. В норме в организме взрослого человека содержится 20–30 мг данного вещества, при этом большая его часть сконцентрирована в щитовидной железе. Суточная норма йода составляет около 200 мкг.
Недостаточное содержание данного химического вещества в окружающей среде провоцирует развитие йоддефицитных состояний и эндокринных заболеваний. В настоящее время более 1 млрд людей проживает в районах с дефицитом йода, к которым относятся большая часть территории Российской Федерации и континентальной Европы, а также центральные районы Африки и Южной Америки.
Регионами с достаточным йодным обеспечением являются США, Япония и Англия, где проводятся национальные программы по борьбе с нехваткой йода, включающие в себя профилактические мероприятия (регулярный прием йодсодержащих препаратов, употребление в пищу йодированной соли, сырых и отварных морепродуктов).
В любом возрасте недостаток йода может проявляться зобом, скрытым гипотиреозом, снижением памяти и интеллекта, при этом увеличивается вероятность развития рака щитовидной железы.
У женщин детородного возраста йоддефицитное состояние приводит к бесплодию, тяжелому течению и невынашиванию беременности, рождению мертвого ребенка, анемии.
У плода и новорожденного недостаток йода в организме становится причиной врожденных пороков развития, врожденного гипотиреоза, кретинизма. При этом высок показатель смертности.
У детей и подростков йоддефицитное состояние сопровождается задержкой умственного и физического развития, снижением умственной работоспособности, склонностью к частым болезням (в том числе и хронического течения). У девочек нехватка йода вызывает гормональные нарушения в период полового созревания.
У взрослых и пожилых людей отмечается снижение умственной и физической работоспособности, раннее появление атеросклероза.
На протяжении долгого времени особые механизмы человеческого организма могут компенсировать недостаток йода, однако их возможности не безграничны. Как только щитовидная железа начинает испытывать дефицит йода, снижается выработка тиреоидных гормонов и развивается выраженный гипотиреоз.
Недостаток йода в организме является одной из причин появления эутиреоидного зоба, эндемического зоба и ряда других йоддефицитных патологий.
Следует отметить, что йоддефицитные состояния развиваются также при наличии ряда других предрасполагающих факторов: наследственности, неполноценном однообразном питании, обедненном белками и витаминами, хронических интоксикациях, инфекциях.
Как уже было сказано ранее, одним из проявлений йоддефицитного состояния организма является диффузный нетоксический зоб, представляющий собой равномерное увеличение щитовидной железы, не сопровождающееся нарушением ее функции. Это заболевание называют также эндемическим зобом («эндемический» – «встречающийся в определенной местности»).
В течение всей своей жизни человек потребляет незначительное количество чистого йода – всего 3–5 г, что составляет около 1 ч. ложки.
Появление зоба является своеобразной компенсаторной реакцией щитовидной железы на недостаточное содержание йода в организме: железа увеличивается в размерах, пытаясь вырабатывать необходимое количество гормонов в неблагоприятных условиях. Эндемический зоб может провоцировать развитие более серьезных заболеваний щитовидной железы – узловых образований и рака.
Еще одним проявлением недостатка йода в организме человека является узловой зоб. В условиях дефицита данного микроэлемента клетки щитовидной железы начинают работать активнее, приобретают полную или частичную независимость от регулирующего их деятельность тиреотропного гормона и в результате появляются автономные образования в железе, которые разрастаются в узлы. Обычно такие явления отмечаются у людей в возрасте старше 50 лет.
Как правило, узловой зоб долгое время не дает о себе знать, поскольку функция щитовидной железы не нарушается, однако со временем у таких больных развивается тиреотоксикоз.
Йодиндуцированный тиреотоксикоз (так называемый феномен йод-Базедов) проявляется при резком увеличении количества поступающего в организм йода у пациентов с невыявленными или недолеченными патологиями щитовидной железы.
Как правило, заболевание сопровождается нарушениями сердечно-сосудистой системы (аритмия, сердечная недостаточность). Однако, назначая лекарственные препараты, врач должен помнить, что в некоторых из них может содержаться йод. Так, например, в состав амиодарона (кордарона) входит 75 мг йода, что равно примерно 400 суточным дозам, поэтому прием данного препарата при йодиндуцированном тиреотоксикозе недопустим.
Увеличение поступающего в организм йода иногда отмечается при переезде из йоддефицитных районов в места, где потребление этого микроэлемента достаточно, а также при проведении профилактических мероприятий. Однако со временем содержание в крови гормонов щитовидной железы приходит в норму.
Для определения йоддефицитного состояния, помимо обычных методов обследования, используют лабораторное определение уровня йодурии – содержания йода в моче.
Дело в том, что около 90% полученного человеческим организмом йода выделяется с мочой и изучение йодурии является наиболее простым, не требующим дорогостоящей аппаратуры методом. Еще одним преимуществом йодурии является то, что уровень йода в моче остается постоянным при сборе и транспортировке. Кроме того, организовать сбор мочи у населения йоддефицитных районов гораздо проще, чем забор крови.
Существует несколько способов определения концентрации йода в моче. Один из них – реакция Сандела-Кольтофа, предусматривающая использование ионов йода в качестве катализаторов восстановления четырехвалентного иона церия в трехвалентный ион церия в процессе окисления арсенита.
Церия аммоний сульфат имеет желтую окраску, которая при восстановлении в трехвалентную форму утрачивается (вещество становится бесцветным). По скорости исчезновения желтого цвета при прохождении реакции определяют содержание йода в моче (скорость исчезновения окраски пропорциональна показателю количества йода).
Реакция чувствительна и специфична.
В норме среднее значение выделения йода с мочой (медиана йодурии) у взрослых составляет более 10 мг/100 мл. При показателе от 5 до 9,9 мг/100 мл отмечается легкая степень недостаточности йода в организме, от 2 до 4,9 мг/100 мл – средняя. Медиана йодурии менее 2 мг/100 мл указывает на тяжелую степень дефицит иода.
В народе бытует мнение, что определить, достаточное ли количество йода содержится в организме, можно с помощью йодной сетки.
Считается, что быстрое впитывание данного микроэлемента тканями указывает на его дефицит. Однако это мнение абсолютно неверно. Дело в том, что около 98% йода испаряется с кожи, желтая окраска остается только там, где испарение затруднено (например, на коже под ногтем).
Необходимо отметить, что для нормального функционирования щитовидной железы нужен не только йод, но и ряд других микроэлементов – цинк, бром, кобальт, медь, молибден. Избыток таких элементов, как кальций, фтор, хром, марганец, может вызвать сбои в работе железы.
Заболевания, связанные с повышенной функцией щитовидной железы (тиреотоксикоз)
Тиреотоксикозом называют клинический синдром, вызванный повышением концентрации в крови и тканях тиреоидных гормонов (Т3 и Т4), продуцируемых щитовидной железой. Как правило, он развивается при различных заболеваниях и патологических состояниях железы – диффузном токсическом зобе, узловом или многоузловом зобе, аутоиммунном тиреоидите, токсической аденоме (болезни Пламмера), подостром тиреоидите, аутосомно-доминантном тиреотоксикозе, раке щитовидной железы, тиреотропинпродуцирующей аденоме гипофиза, повышенной чувствительности тканей к тиреоидным гормонам и др.
Тиреотоксикоз также отмечается у младенцев, родившихся у женщин, страдающих гиперфункцией щитовидной железы. Иногда такое состояние организма можно наблюдать при приеме больших доз гормональных препаратов или лекарственных средств, содержащих йод.
Нередко для обозначения тиреотоксикоза используют термин «гипертиреоз» – повышение функциональной активности щитовидной железы. Однако гипертиреоз наблюдается не только при патологиях щитовидной железы, но и при ее нормальном состоянии, например у женщин во время беременности (речь идет о физиологическом гипертиреозе), поэтому термин «тиреотоксикоз» лучше отражает суть заболевания.
Тиреотоксикозом чаще страдают молодые люди, причем у женщин данное заболевание встречается в несколько раз чаще, чем у мужчин.
Клинические проявления тиреотоксикоза очень многообразны и обусловлены влиянием чрезмерного количества тиреотропных гормонов на различные органы и системы организма. В отличие от симптомов гипотиреоза они более специфичны и их гораздо легче дифференцировать от проявлений негормональных заболеваний.
Для диагностики данного заболевания используют различные методы:
– анализ жалоб пациентов;
– физикальное обследование;
– определение уровня тиреотропных гормонов в крови (при тиреотоксикозе он повышен);
– определение уровня тироксина (Т4) и трийодтиронина (Т3) (при развитии заболевания он повышен);
– сцинтиграфия (позволяет выявить наличие узловых образований и определить их характер);
Выявить тиреотоксикоз достаточно сложно в пожилом возрасте, так как пациенты нередко связывают свое состояние с возрастными изменениями, происходящими в организме.
– УЗИ (при диффузном токсическом зобе определяется диффузное увеличение железы, при узловом поражении – количество и размер узлов);
– термография (позволяет выявить злокачественность новообразований);
– тонкоигольная аспирационная биопсия;
– компьютерная и магниторезонансная томография головного мозга (назначается при наличии эндокринной офтальмопатии или подозрении на заболевания гипоталамо-гипофизарной системы.
При развитии тиреотоксикоза все обменные процессы, происходящие в организме, протекают с высокой скоростью. Активный обмен веществ препятствует накоплению жира в тканях, чем и объясняется значительная потеря в весе, несмотря на постоянное переедание.
В 99% случаев отмечается поражение сердечно-сосудистой системы, проявляющееся учащенным сердцебиением (тахикардия), нарушением сердечного ритма, перебоями в работе сердца (постоянная мерцательная или синусовая тахиаритмия), повышением артериального давления (гипертония), недостаточностью кровообращения, дистрофией миокарда, обусловленной чрезмерно активной работой сердечной мышцы. Нередкое для больных тиреотоксикозом явление – появление одышки.
Частота поражения центральной и периферической нервной системы составляет 90%. Больные становятся суетливыми, чрезмерно возбужденными, иногда агрессивными, неспособными к концентрации внимания. У них отмечаются быстрая смена настроения от эйфории до депрессии, плаксивость, бессонница, расстройство сна, повышенная утомляемость, активные сухожильные рефлексы.
Характерным признаком тиреотоксикоза является тремор – мелкое дрожание пальцев вытянутых рук (так называемый симптом Мари). В некоторых случаях отмечается тремор всего тела (симптом «телеграфного столба»).
Больные испытывают постоянное чувство жара, у них наблюдается повышенная потливость, влажность кожных покровов тела (кожа всегда остается горячей). Нередкое явление – приливы крови к верхней части туловища, лицу и шее.
Нередко у людей, страдающих повышенной функцией щитовидной железы, развивается остеопороз (разрыхление костной ткани), обусловленный снижением запасов кальция в костях скелета. Кости становятся очень хрупкими, что повышает вероятность переломов.
У многих больных отмечаются слабость, вызванная атрофией мышц, снижение скорости движений.
Глазные симптомы проявляются практически во всех случаях развития тиреотоксикоза. Причина – в усилении тонуса мышечных волокон глазного яблока и верхнего века при нарушении вегетативной связи органа зрения с центральной нервной системой под влиянием избыточного содержания гормонов Т3 и Т4 в крови.
Глазные симптомы имеют несколько проявлений:
– появление белой полоски склеры между верхним веком и радужной оболочкой глаза (симптом Грефе, проявляется при фиксации взгляда на предмете, медленно перемещаемом вниз);
– появление белой полоски склеры между нижним веком и радужной оболочкой глаза (симптом Кохера, проявляется при фиксации взгляда на предмете, медленно перемещаемом вверх);
– редкое мигание век (симптом Штелльвага);
– расширение глазной щели, сопровождаемое появлением белой полоски склеры между верхним веком и радужной оболочкой глаза (симптом Дальримпля, экзофтальм);
– утрата способности концентрировать взгляд на близко расположенном предмете, двоение в глазах (симптом Мебиуса);
– кратковременное широкое раскрытие глазных щелей при фиксации взгляда на предмете (симптом Боткина);
– отсутствие морщин на лбу при взгляде вверх (симптом Жоффруа);
– гневный взгляд (симптом Репнева – Мелехова);
– мелкое дрожание закрытых век (симптом Розенбаха).
Один из ведущих эндокринологов России, Н. А. Шерешевский, указывал, что «больной тиреотоксикозом – это прежде всего больной с заболеванием сердца».
Нередко тиреотоксикоз сопровождается появлением отечности вокруг глаз, мешков под глазами или набуханием век.
В 50% случаев отмечается поражение пищеварительной системы, проявляющееся приступами болей в животе, рвотой, постоянной жаждой, частым и обильным мочеиспусканием, неустойчивым стулом со склонностью к диарее, пожелтением кожных покровов при дисфункции печени.
У людей, страдающих гипертиреозом, отмечается повышенная хрупкость волос, они истончаются и выпадают. Ногти также делаются ломкими и расслаиваются.
При гипертиреозе отмечаются нарушения в работе других желез внутренней секреции: надпочечников (проявляется снижением сосудистого тонуса, пигментации вокруг глаз), яичников у женщин (нарушение менструального цикла, аменорея, развитие фиброзно-кистозной мастопатии, которая иногда сопровождается выделением молока из сосков), яичек у мужчин (снижение потенции, гинекомастия – увеличение молочных желез).
Одним из характерных проявлений тиреотоксикоза является претибиальная микседема – заболевание кожи, имеющее внешние проявления (покраснение, шершавость и утолщение) на передней поверхности в нижней части голени.
Нередко тиреотоксикоз сопровождается развитием сахарного диабета, при этом отмечается нетерпимость к препаратам, содержащим глюкозу, и постоянная жажда (это может быть связано не только с появлением диффузного токсического зоба, но и с другими аутоиммунными заболеваниями щитовидной железы).
Различают несколько степеней тяжести тиреотоксикоза:
– легкая (частота сердечных сокращений составляет 80–100 ударов в 1 минуту, мерцательная аритмия не наблюдается (то есть ритм сердечных сокращений не изменяется), умеренное похудение, работоспособность снижена, но незначительно, отмечается слабое дрожание рук);
– средняя (частота сердечных сокращений составляет 100–120 ударов в 1 минуту, отмечается увеличение пульсового давления, похудение на 8–10 кг, мерцательная аритмия отсутствует, работоспособность снижена, желудочно-кишечные расстройства, нарушения углеводного обмена, снижение уровня холестерина в крови, первые признаки надпочечной недостаточности);
– тяжелая (частота сердечных сокращений составляет более 120 ударов в минуту, наблюдается мерцательная аритмия, тиреотоксический психоз, дистрофические изменения паренхиматозных органов, надпочечная недостаточность, обусловленная избыточным содержанием в крови гормонов щитовидной железы, масса тела значительно снижена, утрачена способность к труду).
Обобщив все изложенные выше данные, необходимо еще раз перечислить характерные симптомы тиреотоксикоза (гипертиреоза):
– нервозность, чрезмерная возбудимость, раздражительность;
– усталость, плаксивость, нарушение сна;
– быстрая утомляемость, неспособность к концентрации внимания;
– глазные симптомы, офтальмопатия;
– сухость во рту, жажда;
– постоянный румянец на щеках;
– горячая влажная кожа;
– нарушения сердечного ритма,
– шум в сердце;
– учащенный пульс;
– высокое систолическое артериальное давление;
– фиброзно-кистозная мастопатия у женщин, появление «женской груди» у мужчин (гинекомастия);
– увеличение селезенки;
– надпочечниковая недостаточность;
– похудение;
– мышечная слабость;
– усиление сухожильных рефлексов;
– деформация костей кисти и стопы;
– тремор рук и всего тела;
– ломкость и выпадение волос;
– ломкость и расслаивание ногтей;
– дисфункция яичников у женщин, сопровождающаяся нарушением менструального цикла;
– снижение потенции у мужчин;
– увеличение выделения мочи (полиурия);
– кожные проявления (претибиальная микседема).
Диффузный токсический зоб (ДТЗ)
Диффузный токсический зоб, или болезнь Грейвса – Базедова, – аутоиммунное заболевание, характеризующееся стойким повышением уровня тиреоидных гормонов, производимых диффузно (равномерно) увеличенной щитовидной железой под влиянием особых антител. Избыток тиреоидных гормонов в крови провоцирует развитие синдрома тиреотоксикоза (гипертиреоза).
Диффузный токсический зоб имеет ряд других названий: базедова болезнь, болезнь Грейвса, болезнь Парри, болезнь Флаяни, по имени врачей, занимавшихся изучением характерных признаков данного заболевания.
Заболевание сопровождается нарушением функционирования различных органов и систем организма (в частности, сердечно-сосудистой и центральной нервной системы), чувством жара, сильной потливостью, нервозностью, увеличением частоты пульса, мышечной слабостью, дрожанием пальцев рук, ломкостью волос и ногтей.
Характерными признаками развития диффузного токсического зоба являются глазные симптомы: отмечаются покраснение и зуд глаз, воспаление тканей за глазным яблоком (появляется пучеглазость), двоение в глазах, снижение остроты зрения, слезотечение. Как правило, подобные симптомы проявляются в течение 6 месяцев до или после постановки диагноза ДТЗ.
У некоторых пациентов с этим заболеванием кожа на передней поверхности голени становится шершавой, утолщенной и гиперемированной (красной и немного отечной). Однако претибиальная микседема наблюдается у незначительного числа людей.
Диффузный токсический зоб является одним из наиболее распространенных эндокринных заболеваний. У женщин он встречается в 5–10 раз чаще, чем у представителей сильного пола. Заболевание может проявиться в любом возрасте, даже у новорожденных и стариков, однако чаще всего группу риска составляют люди в возрасте от 20 до 40 лет.
Существует наследственная предрасположенность к развитию диффузного токсического зоба. Согласно медицинской статистике, зоб наблюдается у родственников 15% людей, страдающих ДТЗ, а в крови более чем 50% родственников присутствуют циркулирующие тиреоидные антитела. На основании этих данных можно сделать вывод, что ДТЗ развивается при наличии у человека врожденного дефекта иммунологического контроля.
Причина развития аутоиммунного процесса при диффузном токсическом зобе – патологический характер иммунных реакций. В организме начинается выработка особых тиреоидстимулирующих антител, способных связываться со специфическими рецепторами тиреотропных гормонов на оболочках фолликулярных клеток щитовидной железы и таким образом стимулировать работу органа.
Причины появления антител в организме еще не выяснены. Согласно одной гипотезе, у людей, имеющих предрасположенность к развитию ДТЗ, есть «неправильные» рецепторы к тиреотропным гормонам, воспринимающиеся системой иммунной защиты организма как чужеродные, подлежащие уничтожению.
Сторонники другой гипотезы усматривают причину заболевания в нарушении функционирования иммунной системы, проявляющемся в неспособности сдерживать иммунный ответ против собственных тканей.
Согласно третьей гипотезе, решающая роль в развитии заболевания принадлежит различным микроорганизмам.
Диффузный токсический зоб был впервые описан ирландским врачом Робертом Джеймсом Грейвсом в 1835 г. Спустя 5 лет данные Грейвса нашли подтверждение в работах немецкого исследователя Карла Адольфа фон Базедова.
Выпученные глаза, учащенное сердцебиение, наличие зоба – эти диагностические признаки, получившие название «триада Базедова», сегодня считаются классическими симптомами заболевания, дающими основание для более тщательного исследования состояния щитовидной железы.
В настоящее время для диагностики диффузного токсического зоба используют все описанные методы: анализ жалоб пациентов, физикальное обследование, УЗИ, радионуклидное сканирование, гормональное и иммунологическое исследования крови.
При анализе жалоб врач обращает внимание на внешние проявления заболевания – тремор кончиков пальцев, учащенное сердцебиение, повышение сухожильных рефлексов, глазные симптомы, изменения кожи.
Физикальное обследование позволяет определить, насколько железа увеличена (обычно увеличение происходит за счет обеих долей и перешейка), ее подвижность при глотании (железа подвижна), консистенцию (ткань эластична), наличие болевых ощущений при пальпации (обычно железа безболезненна).
При ультразвуковом исследовании (УЗИ) подтверждаются данные физикального обследования: диффузное увеличение щитовидной железы, однородность структуры ткани, при этом определяются умеренная гипоэхогенность паренхимы (функциональной ткани) и четкие контуры органа.
Радионуклидное сканирование и сцинтиграфия выявляют диффузное увеличение концентрации радиофармпрепарата во всей ткани щитовидной железы.
При исследовании крови определяется повышение уровня тироксина и трийодтиронина в крови и снижение уровня тиреотропного гормона, продуцируемого гипофизом (иногда он не определяется). В крови также обнаруживаются тиреоидстимулирующие антитела.
По мнению некоторых исследователей, диффузный токсический зоб развивается после сильных эмоциональных потрясений и обусловлен воздействием на выработку антител иммунной системой организма кортизола и адреналина, уровень которых в крови повышен. Однако стрессовые ситуации не всегда предшествуют ДТЗ.
Многоузловой токсический зоб (МТЗ)
Многоузловой токсический зоб имеет клиническую картину, схожую с проявлениями диффузного токсического зоба (однако без офтальмопатии и претибиальной микседемы), и сопровождается развитием синдрома тиреотоксикоза (гипертиреоза).
В отличие от ДТЗ при узловом зобе увеличение щитовидной железы происходит не равномерно, а на отдельных участках, этим и объясняется появление узлов – образований в щитовидной железе, имеющих капсулу и определяемых путем пальпации (при величине более 1 см) или с помощью ультразвукового исследования. Причины подобного явления еще плохо изучены. Большая часть исследователей придерживается мнения, что появление узловых образований в щитовидной железе вызвано недостаточным или, наоборот, чрезмерным поступлением в организм йода (например, с содержащими данный элемент медикаментозными средствами).
Как правило, многоузловой токсический зоб развивается в пожилом возрасте на фоне существующего долгие годы без особых проявлений многоузлового нетоксического зоба (при этом заболевании уровень гормонов щитовидной железы остается в норме).
Для диагностики МТЗ используют обычные методы – физикальное обследование, УЗИ, радионуклидное сканирование, тонкоигольную аспирационную биопсию и цитологическое исследование.
При физикальном обследовании удается определить несколько узлов округлой формы, связанных между собой или расположенных отдельно, с гладкой поверхностью, четкими контурами, смещаемых при глотании вместе со щитовидной железой.
УЗИ-диагностика подтверждает данные физикального обследования. Иногда выявляются узлы, не определяемые путем пальпации.
Образования имеют четкие контуры, однородную структуру, высокую эхогенность по отношению к экстранодулярной ткани щитовидной железы.
При радионуклидном сканировании определяют 3 формы многоузлового токсического зоба, протекающих на фоне чрезмерной активности щитовидной железы:
– многоузловой зоб с гиперфункционирующими узлами и нефункционирующей экстранодулярной паренхимой (60–80%);
– многоузловой зоб с нефункционирующими узлами и гиперфункционирующей экстранодулярной паренхимой (10–20%);
Биопсия и цитологическое исследование полученного материала позволяют определить злокачественный или доброкачественный характер узловых образований. Для этого производят пункцию каждого узла и долей щитовидной железы.
– многоузловой зоб с одновременно гиперфункционирующими узлами и экстранодулярной паренхимой (3–5%).
Эндокринная офтальмопатия (ЭОП)
Данное заболевание относится к группе аутоиммунных заболеваний щитовидной железы. Офтальмопатия (от греч. «офтальмос» – «глаз») встречается при диффузном токсическом зобе (примерно в 90% случаев, в 50% случаев имеет яркие клинические проявления), аутоиммунном тиреоидите, а также при ряде других болезней щитовидной железы.
Эндокринная офтальмопатия является наследственным заболеванием, однако в некоторых случаях ее появление связывают с воздействием различных факторов окружающей среды.
При развитии данного заболевания происходит аутоиммунное воспаление в тканях глазницы, обусловленное воздействием аутоантител на соединительную ткань и мышцы глазниц – глазных орбит, представляющих собой конусовидные полости, в которых располагаются глазные яблоки, мышцы, сосуды, нервные окончания, жировая и соединительная ткани.
Отек и воспаление глазных мышц нередко переходят в фиброз, и изменения глазных мышц становятся необратимыми.
При развитии эндокринной офтальмопатии пациенты жалуются на боли в области глазниц, жжение, резь и двоение в глазах, постоянное слезотечение, ограничение подвижности глазных яблок, отставание верхнего века от глазных яблок при взгляде вниз, появление мешков под глазами.
Характерным симптомом данного заболевания является экзофтальм, или пучеглазие, – выступание вперед глазных яблок, обусловленное повышением давления в глазницах и сдавлением мягких тканей, в результате которого происходит выталкивание глазных яблок наружу.
Лицо больного приобретает выражение испуга или удивления.
В некоторых случаях отмечается светобязнь – состояние, при котором человек не способен переносить дневной свет и чувствует себя на улице комфортно только в солнцезащитных очках, нарушение цветовосприятия при вовлечении в патологический процесс зрительного нерва.
Нередкое явление при эндокринной офтальмопатии – появление конъюнктивита и развитие кератита с наклонностью к изъязвлению и распаду роговицы, приводящее к нарушению и даже потере зрения.
Иногда клиническая картина эндокринной офтальмопатии проявляется несколькими годами раньше или позже, чем заболевание щитовидной железы (например, диффузный токсический зоб).
В отечественной медицине различают 3 степени эндокринной офтальмопатии:
1-я степень – характеризуется отечностью век, слезотечением, жжением и болью в глазах;
2-я степень – характеризуется ограничением подвижности глазных яблок, невозможностью посмотреть вверх, пучеглазием, двоением в глазах;
3-я степень – характеризуется неполным закрытием глазной щели, ограничением подвижности глазных яблок, изъязвлением роговицы, стойким двоением в глазах, обусловленным параличом глазодвигательных мышц. Отмечаются также признаки атрофии зрительного нерва.
Диагностировать заболевание достаточно сложно, поскольку его симптомы (особенно в ранний период) схожи с клиническими проявлениями других глазных болезней – конъюнктивита, сенной лихорадки и др.
При подозрении на эндокринную офтальмопатию назначают следующие методы обследования:
– УЗИ глазниц (позволяет оценить состояние тканей, расположенных ниже, и определить, насколько активно протекает патологический процесс);
– компьютерная томография (с помощью рентгеновских лучей, проходящих под разными углами через структуры глаза, позволяет дать точную оценку состояния различных тканей глазных орбит);
– магниторезонансная томография (дает более точную информацию о состоянии органов зрения, чем компьютерная томография; метод основан на использовании магнитных полей).
Оценить активность протекания патологического процесса в глазницах позволяют специальные шкалы, определяющие выраженность таких симптомов офтальмопатии, как покраснение глаз, отечность и др.
Тиреоидная дермопатия (претибиальная микседема) и акропатия
Тиреоидная дермопатия, или претибиальная микседема (от греч. myxa – «слизь» и oidema – «опухание», «отек») – эндокринное заболевание, обусловленное врожденным или приобретенным тяжелым тиреотоксикозом. Встречается гораздо реже, чем другие клинические проявления гиперфункции щитовидной железы (наблюдается примерно у 3–5% людей, страдающих диффузным токсическим зобом).
Заболевание характеризуется появлением на передней поверхности голени (в нижней ее части) шероховатых участков пурпурно-красного цвета, с выступающими волосяными фолликулами и утолщением кожи, вызванном накоплением воды в тканях. Нередко микседема сопровождается сильным зудом и выпадением волос на пораженном участке.
В тяжелых случаях отмечается разрастание кожи. Она приобретает роговую плотность и начинает наползать на фаланги пальцев и ногти.
Акропатия – заболевание кистей, относящееся к достаточно редким клиническим проявлениям тиреотоксикоза.
В большинстве случаев тиреоидная дермопатия практически не причиняет больным беспокойства (за исключением косметического дефекта), поэтому лечение кожных проявлений проводят только в крайних случаях.
Характеризуется патологическими изменениями мягких и подлежащих костных тканей в области кистей. Отмечается поражение фаланг пальцев и костей запястья.
При рентгенологическом исследовании выявляются периостальные образования в костной ткани, напоминающие на рентгенограмме мыльные пузыри.
Как правило, акропатия развивается наряду с тиреоидной дермопатией (претибиальной микседемой) и диффузным токсическим зобом.
Другие заболевания щитовидной железы
К числу более редких заболеваний щитовидной железы можно отнести спорадический, или простой нетоксический зоб, узловой нетоксический зоб, токсическую аденому, различные виды тиреоидита, рак щитовидной железы.
Спорадический зоб
Спорадическим, или простым нетоксическим зобом называют диффузное или узловое увеличение щитовидной железы, возникающее у людей, проживающих во вполне благополучных районах.
Причины развития данного патологического процесса в большинстве случаев остаются неизвестными. Вероятно, зоб возникает в результате нарушения регуляции работы щитовидной железы или при недостаточном поступлении и плохом усвоении йода в организме.
Как правило, заболевание начинается как диффузный нетоксический зоб, однако в ряде случаев он переходит в узловую форму. При этом возникает опасность перерождения доброкачественного образования в злокачественное.
Узловой нетоксический зоб
Заболевание сопровождается формированием доброкачественного образования в щитовидной железе. Как правило, узел развивается на передней поверхности шеи, чуть ниже щитовидного хряща.
Уплотнения достаточно большого размера хорошо прощупываются при пальпации. Однако при диагностике другими методами (в частности, при проведении гормонального и иммунологического исследования крови) возникают некоторые трудности, поскольку в начальный период болезни повышения уровня гормонов в крови не наблюдается.
Токсическая аденома
Токсическая аденома, или болезнь Пламмера – это заболевание щитовидной железы, сопровождающееся появлением доброкачественного образования (аденомы) и развитием синдрома тиреотоксикоза, обусловленного избыточным содержанием трийодтиронина и тироксина в крови (их продуцирует разрастающаяся аденома).
Как правило, токсическая аденома развивается у людей в возрасте старше 40 лет, в группу риска входят преимущественно женщины. Заболевание протекает медленно, от появления первых симптомов до установления диагноза может пройти не один год.
Клиническая картина токсической аденомы схожа с внешними проявлениями диффузного токсического зоба, однако отсутствуют глазные симптомы и поражение кожи, менее выражены симптомы поражения сердечно-сосудистой системы и не столь значительно снижение силы мышц.
Для диагностики заболевания используют обычные методы:
– физикальное обследование (при пальпации прощупывается узел округлой формы, с четкими ровными контурами, гладкой поверхностью, эластичный, безболезненный, легко смещающийся со щитовидной железой при глотании).
Токсическая аденома подлежит обязательному лечению, поскольку слишком велика вероятность перерождения этого образования из доброкачественного в злокачественное;
– ультразвуковое исследование (подтверждает данные физикального обследования);
– радионуклидное сканирование (позволяет определить «горячее» или «теплое» узловое образование, при этом не прослеживается накопление радиофармпрепарата тканью щитовидной железы);
– определение уровня гормонов в крови (уровень трийодтиронина повышен, уровень тироксина в норме или умеренно повышен, уровень тиреотропных гормонов понижен или не определяется);
– цитологическое исследование (определяются клетки фолликулярного эпителия, имеющие цилиндрическую форму, а иногда и признаки атипии).
Истинная киста
Истинной кистой называют узловое поражение щитовидной железы, развивающееся в результате кровоизлияния из мелких кровеносных сосудов железы (так называемые геморрагические кисты), дистрофии коллоидных узлов или патологическом увеличении числа единичных фолликулов.
При физикальном обследовании истинная киста представляет собой эластичный или мягкий на ощупь узел, имеющий четкие, ровные контуры, гладкую поверхность и достаточно подвижный при глотании.
УЗИ-диагностика подтверждает данные физикального обследования (отмечается наличие хорошо выраженного гиперэхогенного ободка и однородность внутренней структуры ткани железы).
При радионуклидном сканировании выявляется «холодное» узловое образование.
Исследование крови определяет нормальный или немного повышенный уровень тиреотропных гормонов.
При тонкоигольной аспирационной биопсии получают жидкий материал различного цвета – от светло-желтого до темно-коричневого. Цитологическое исследование определяет наличие в жидкости единичных клеток фолликулярного эпителия и большое количество макрофагов.
Данные УЗИ и биопсии позволяют поставить диагноз истинной кисты со 100%-ной точностью.
Частота истинных кист щитовидной железы составляет 3–5% от общего числа эутиреоидных поражений данного органа. Заболевание встречается как у женщин, так и у мужчин.
Подострый тиреоидит
Подострый тиреоидит, или тиреоидит де Кервена, – воспалительное заболевание щитовидной железы, встречающееся достаточно редко. Предположительно причиной его развития является недолеченная вирусная инфекция, что отчасти подтверждается определением в крови титров антител, встречающихся при таких заболеваниях, как корь, аденовирусная инфекция, грипп, эпидемический паротит.
Однако следует отметить, что при подостром тиреоидите в ткани щитовидной железы вирусы не обнаруживаются. Гораздо чаще здесь выявляется особый антиген, свидетельствующий о генетической предрасположенности к данному заболеванию. Как правило, подострый тиреоидит дает о себе знать осенью и весной. В группу риска по этому заболеванию входят женщины в возрасте от 20 до 50 лет, изредка подострый тиреоидит встречается у детей.
Подострый тиреоидит начинается с общего недомогания, слабости, быстрой утомляемости, возникают боли в мышцах, повышается температура тела (до 37–39° С).
В дальнейшем появляется болезненность в области щитовидной железы: боль отдает в уши, нижнюю челюсть, затылочную область и усиливается при поворотах головы и глотании. Щитовидная железа становится плотной на ощупь, происходит разрушение фолликулов, в результате чего количество тиреоидных гормонов в крови повышается и развивается умеренно выраженный тиреотоксикоз.
Обычно люди с подобными симптомами попадают на прием к эндокринологу только после обращения к отоларингологу, стоматологу или невропатологу.
Для диагностики данного заболевания используют следующие методы обследования:
– физикальное обследование и анализ жалоб;
– гормональное исследование крови;
– радионуклидное сканирование (выявляются так называемые диагностические «ножницы», то есть снижение накопления радиофармпрепарата в тканях железы при повышенном содержании в организме тиреоидных гормонов);
– цитологическое исследование материала, полученного при биопсии (определяются клетки фолликулярного эпителия с признаками разрушения, большое количество нейтрофилов и клеток инородных тел, коллоидное вещество).
Острый тиреоидит
Это достаточно редкое воспалительное заболевание щитовидной железы. Различают острый гнойный и острый негнойный тиреоидит.
Острый гнойный тиреоидит развивается при попадании в организм бактериальной инфекции (золотистого стафилококка или пиогенного стрептококка) и нередко является осложнением ангины, воспаления легких, скарлатины и некоторых других инфекционных заболеваний.
Острый гнойный тиреоидит имеет острое течение: резко повышается температура тела (до 39° С), появляется головная боль, озноб, мышечные боли, общее недомогание. Затем возникает сильная боль в области щитовидной железы, нередко иррадиирующая в ухо, нижнюю челюсть, затылок.
При пальпации щитовидная железа увеличена в размерах, отечна, болезненна, напряжена, отмечается покраснение кожи передней поверхности шеи, а через несколько дней после начала болезни на этом месте появляются заполненные гноем полости.
При исследовании крови обнаруживаются выраженный нейтрофильный лейкоцитоз и повышение количества эритроцитов. Для подтверждения диагноза используют метод тонкоигольной аспирационной биопсии.
Острый негнойный тиреоидит встречается очень редко. Заболевание развивается в результате асептического воспалительного процесса, обусловленного кровоизлиянием в щитовидную железу, травмированием органа или воздействием радиоактивного излучения.
Острый негнойный тиреоидит проявляется болями и чувством давления в области щитовидной железы, в некоторых случаях развивается умеренно выраженный тиреотоксикоз.
Данное заболевание диагностируют с помощью анализа крови, а иногда и путем проведения тонкоигольной аспирационной биопсии.
Одним из эффективных методов диагностики подострого тиреоидита является тест Крайля: больному дают суточную дозу преднизолона (30–40 мг) и оценивают его состояние через 24–72 часа. Как правило, отмечается нормализация температуры тела, уменьшение болей в мышцах и повышение работоспособности.
Фиброзный тиреоидит
Фиброзный тиреоидит, или тиреоидит Риделя – редкое заболевание щитовидной железы, при котором ткани органа замещаются волокнистой соединительной тканью и разрастаются в доброкачественное образование, имеющее вид плотного, «деревянного» зоба.
Причины развития данного заболевания неизвестны. Предположительно, фиброзный тиреоидит является следствием аутоиммунного процесса в организме. Провоцирующим фактором для развития этой болезни являются частые респираторные заболевания.
Фиброзный тиреоидит диагностируют с помощью обычных методов: физикального обследования, ультразвукового исследования, радионуклидного сканирования, анализа крови и цитологического исследования материала, полученного при биопсии.
При физикальном обследовании хорошо прощупываются фиброматозные узлы плотной консистенции, неправильной формы, с нечеткими границами. При глотании эти образования могут оставаться неподвижными.
УЗИ подтверждает данные физикального обследования: обнаруживаются узлы с неровными контурами, размытыми границами, однородной структурой, гиперэхогенные.
При радионуклидном сканировании выявляется «холодный» узел, при гормональном исследовании крови – нормальный или несколько повышенный уровень тиреотропных гормонов.
Цитологическим исследованием определяется наличие в материале биопсии клеток фолликулярного эпителия, множество грубых соединительно-тканных клеток, большие многоядерные клетки, иногда встречаются лимфоидные элементы и макрофаги.
Атрофический тиреоидит – достаточно редкое заболевание, сопровождающееся уменьшением щитовидной железы в размерах и развитием гипотиреоза со всеми его клиническими проявлениями. Предположительно, заболевание имеет аутоиммунный характер. Для лечения назначают гормонозаместительную терапию.
Безболезненный тиреоидит
Безболезненный, или скрытый тиреоидит – редкое заболевание неясной этиологии. Вероятной причиной его появления считают стрессовые ситуации, имеющие хронический характер.
При развитии данного заболевания наблюдается повышение уровня тиреоидных гормонов в крови, проявляются умеренно выраженные симптомы тиреотоксикоза (нервозность, чрезмерная возбудимость, быстрая утомляемость, неспособность к концентрации внимания, сильная потливость и др.).
Скрытый тиреоидит впервые был обнаружен в 1970-х гг. Сегодня для его распознавания используют все известные методы обследования (анализ крови, радионуклидное сканирование, УЗИ щитовидной железы).
Юношеский тиреоидит
Временное нарушение баланса тиреоидных гормонов в организме, обусловленное общей перестройкой эндокринной системы в переходном возрасте, называют юношеским тиреоидитом.
Как правило, это заболевание носит временный характер и не причиняет подросткам особого беспокойства. Однако в случаях, когда дисбаланс тироксина и трийодтиронина (гормонов щитовидной железы) оказывается значительным и сопровождается развитием гипотиреоза или тиреотоксикоза, юношеский тиреоидит подлежит лечению.
Рак щитовидной железы
Раком щитовидной железы называют злокачественное поражение важного органа эндокринной системы человеческого организма, отвечающего за выработку тиреоидных гормонов.
Данное заболевание начинается с появления узлового образования в щитовидной железе. Однако следует учитывать, что узловой зоб выявляется более чем у 5% населения, причем в 90% случаев он является доброкачественным образованием (аденома).
Выделяют несколько стадий развития рака щитовидной железы.
I стадия. Характеризуется появлением одиночной опухоли, при этом щитовидная железа не деформируется.
IIА стадия. Появление одиночного или многочисленных образований в щитовидной железе вызывает деформацию органа, однако прорастание в капсулу и ограничение подвижности железы при глотании не отмечается. Отсутствуют регионарные и отдаленные метастазирующие процессы.
IIБ стадия. Характеризуется появлением одиночной или множественной опухоли щитовидной железы, но без прорастания в капсулу и ограничения смещаемости органа. Отмечаются метастазы в лимфатические узлы на пораженной стороне шеи.
III стадия. Развитие процесса, при этом опухоль выходит за пределы капсулы щитовидной железы и сдавливает соседние органы. Подвижность щитовидной железы с опухолевым образованием ограничена, отмечаются метастазы в регионарные лимфоузлы.
IV стадия. Характеризуется прорастанием опухоли в прилегающие ткани и органы, щитовидная железа утрачивает подвижность при глотании, лимфатические узлы также становятся несмещаемыми. Отмечаются метастазирование в лимфоузлы шеи и средостения, а также отдаленные метастазы.
Редкими клиническими проявлениями рака щитовидной железы являются быстрое увеличение размеров зоба, чувство саднения и першения в горле, осиплость голоса из-за давления опухоли на возвратный нерв гортани, неподвижность щитовидной железы при глотании, высокая плотность узла, бугристая поверхность, нечеткость контуров, наличие увеличенных лимфоузлов.
Различают следующие формы рака щитовидной железы:
– папиллярная (около 80%);
– фолликулярная (около 15%);
– медуллярная (около 3–5%);
– недифференцированная (анапластическая) (около 3,5–4%).
Папиллярная и фолликулярная формы относятся к группе высокодифференцированных раков, имеющих благоприятный прогноз при своевременном обращении к специалисту.
Гораздо реже, чем папиллярная и фолликулярная формы рака, встречаются такие злокачественные поражения щитовидной железы, как саркома, лимфома, фибросаркома, эпидермоидный рак, метастатический рак.
Папиллярный рак щитовидной железы (папиллярная карцинома) представляет собой бугорок, образованный многочисленными сосочкообразными выступами. Этот вид заболевание встречается преимущественно у людей в возрасте 30–40 лет и у детей.
При радионуклидном сканировании определяется как одиночный «холодный» узел. Если зоб многоузловой, один из узлов, отличающийся плотной консистенцией или более крупными размерами, нередко оказывается папиллярным раком.
При данной форме заболевания отмечаются метастазы в окружающие лимфатические узлы. У детей в возрасте до 14 лет папиллярный рак имеет более агрессивное течение, метастазы идут как в шейные лимфатические узлы, так и в легкие. Тем не менее, прогноз у них более благоприятен, чем у больных старше 45 лет.
Фолликулярный рак щитовидной железы выявляется при обследовании как одиночная аденома, образованная круглыми структурными элементами ткани железы – фолликулами. Данное заболевание имеет медленное течение и чаще встречается у пациентов в возрасте 50– 60 лет.
Фолликулярный рак является более агрессивным, чем папиллярный. Примерно у 30% больных опухоль не дает метастазов и не прорастает в соседние ткани, у остальных 70% отмечаются метастазирующие процессы в лимфатические узлы шеи и отдаленные метастазы – в легкие, кости скелета и различные органы.
В некоторых случаях метастазы при фолликулярном раке могут захватывать йод (то есть оказывать влияние на синтез тиреоглобулина и тиреоидных гормонов). Этот процесс используют в диагностических целях и для лечения заболевания радиоактивным йодом.
Заболевание имеет менее благоприятный прогноз (за исключением молодых пациентов), смертность от него почти в 2 раза выше, чем от папиллярного рака.
Медуллярный рак щитовидной железы представляет собой солитарную опухоль желто-серого цвета, развивающуюся из парафолликулярных клеток и характеризующуюся наличием фиброза и чрезмерной концентрацией амилоида.
В некоторых случаях опухолевые образования выделяют серотонин, простагландины, что сопровождается «приливами» крови к лицу, диареей. При исследовании в опухолевых тканях определяется содержание кальцитонина, тиреоглобулина, кератина и тиреоидной пероксидазы.
Медуллярный рак имеет более агрессивное течение, чем папиллярная и фолликулярная формы, дает метастазы в расположенные рядом ткани и лимфатические узлы, иногда прорастает в трахею и мышцы шеи, реже метастазирует в легкие и внутренние органы. Прогноз менее благоприятен.
Недифференцированный (анапластический) рак щитовидной железы – это опухоль, образованная клетками карциносаркомы и эпидермоидного рака. Обычно данная форма заболевания является злокачественным перерождением многолетнего узлового зоба.
Чаще недифференцированный рак развивается у пожилых людей (в возрасте 60–65 лет) и имеет быстрое течение: щитовидная железа начинает быстро увеличиваться в размерах, вызывая функциональные нарушения органов средостения. Отмечается быстрый рост опухоли, ее прорастание в близко расположенные ткани, органы и лимфатические узлы шеи.
Прогноз при развитии данного заболевания неблагоприятный, летальный исход – в течение 1 года.
Рак щитовидной железы нередко протекает с клинической картиной тиреотоксикоза: отмечаются общая слабость, повышенная возбудимость, плаксивость, снижение работоспособности, нарушение сердечно-сосудистой деятельности, расстройство пищеварения, синдром поражения желез внутренней секреции, иногда – глазные симптомы (пучеглазие, неспособность фиксировать взгляд на предмете и др.).
Достаточно редким заболеванием щитовидной железы является лимфома – диффузная опухоль, возникающая на фоне аутоиммунного тиреоидита или как самостоятельное заболевание. Чаще встречается у взрослых. В процессе развития отмечается быстрое увеличение щитовидной железы в размерах, ее болезненность, поражение лимфатических узлов, симптомы сдавления средостения (удушье, трудности при глотании).
При своевременном обнаружении лимфомы возможен благоприятный прогноз, заболевание хорошо поддается лечению ионизирующей радиацией, в особо сложных случаях необходимо оперативное вмешательство.
Диагностировать рак щитовидной железы достаточно сложно. С помощью только физикального обследования сделать это невозможно. Для постановки точного диагноза используют метод тонкоигольной аспирационной биопсии, ультразвуковое исследование, гормональное и иммунологическое исследование крови, радионуклидное сканирование.
При УЗИ выявляется гипоэхогенность образования, имеющего нечеткие, лишенные ободка контуры без внешних границ. Иногда обнаруживаются микрокальцинаты и полости распада.
При анализе крови отмечается незначительное повышение уровня тиреотропных гормонов (он также может быть в норме). Высокодифференцированные формы рака сопровождаются симптомами тиреотоксикоза, поэтому уровень тиреотропных гормонов в крови оказывается сниженным или не определяется вовсе. При медуллярном раке в крови обнаруживается повышенное содержание кальцитонина.
Диагностическое значение придается определению уровня тиреоглобулина в крови: его повышение указывает на активность опухолевого процесса в щитовидной железе.
Радионуклидное сканирование выявляет «холодный» узел. Цитологическое исследование материала биопсии определяет клетки аденокарциномы или недифференцируемые клетки.
Неотложные состояния при заболеваниях щитовидной железы
Неотложными состояниями, требующими немедленного медицинского вмешательства при заболеваниях щитовидной железы, являются гипотиреоидная кома и тиреотоксический криз.
Гипотиреоидная кома
Гипотиреоидная кома является тяжелым, нередко имеющим летальный исход осложнением гипотиреоза. Проявляется резким усилением всех клинических симптомов недостаточной функциональной активности щитовидной железы, приводящим к стойкой потере сознания.
Чаще всего коматозное состояние развивается у пожилых людей (особенно у женщин в возрасте 60–80 лет) при длительно недиагностированном гипотиреозе или при отсутствии необходимого лечения (нередко больные отказываются от приема гормональных препаратов в качестве заместительной терапии).
Главной причиной развития гипотиреоидной комы является резкое снижение уровня тиреоидных гормонов в крови, вызывающее замедление обмена веществ и кровообращения в головном мозге. В результате доступ кислорода в организм становится ограниченным.
Провоцирующими факторами для возникновения подобного состояния являются:
– переохлаждение организма (по этой причине кома чаще бывает в зимние месяцы);
– травмы шеи;
– проникновение инфекции;
– чрезмерные психоэмоциональные и физические нагрузки;
– хирургическое вмешательство;
– сердечно-сосудистые заболевания (инфаркт миокарда, сердечно-сосудистая недостаточность);
– заболевания органов дыхания;
– интоксикация в результате приема алкогольных напитков, наркотических и лекарственных препаратов.
Предвестники коматозного состояния при гипофункции щитовидной железы – прогрессирующее снижение температуры тела (ниже 30° С) и артериального давления, замедленное сердцебиение, слабое, неглубокое дыхание, сонливость или чрезмерная возбудимость (вплоть до психоза), судороги, полное угнетение глубоких сухожильных рефлексов, спутанность сознания.
Больным с подозрением на рак щитовидной железы назначают также обследование других органов – УЗИ органов брюшной полости и забрюшинного пространства, рентгенографию органов грудной клетки, сцинтиграфию скелета и др.
При развитии коматозного состояния может происходить задержка в организме мочи (вырабатывается избыток антидиуретического гормона, являющегося антагонистом гормонов щитовидной железы) или каловых масс (отмечается кишечная непроходимость).
Иногда гипотиреоидная кома начинается с неожиданной боли в сердце и резкого снижения артериального давления. При этом происходит угнетение жизненно важных участков центральной нервной системы, возникают проблемы с дыханием, обусловленные недостаточным поступлением кислорода в организм.
Лечение коматозного состояния при гипофункции щитовидной железы должно проводиться только специалистами в реанимационных отделениях клиник. Оно базируется на использовании больших доз тиреоидных гормональных препаратов и глюкокортикоидов (гормонов коры надпочечников, оказывающих влияние на углеводный, белковый и водно-солевой обмен).
Лечение, начатое при бессознательном состоянии и температуре тела ниже 33° С, обычно оказывается нерезультативным, летальный исход в этом случае составляет около 50%.
Чтобы не допустить развития гипотиреоидной комы, необходимо своевременно лечить любые заболевания, обусловленные недостаточной функциональной активностью щитовидной железы.
В некоторых случаях при развитии гипотиреоидной комы температура тела остается нормальной или даже немного повышается, но обычно при таком течении процесса имеются сопутствующие инфекционные заболевания.
Тиреотоксический криз
Тиреотоксический криз является тяжелым, создающим угрозу для жизни человека осложнением заболеваний, обусловленных гиперфункцией щитовидной железы (в частности, диффузного токсического зоба). Летальный исход при развитии подобного состояния отмечается в 60% случаев.
Тиреотоксический криз развивается неожиданно, в течение нескольких часов (реже – нескольких дней) после сильных стрессов, в результате увеличения количества свободных тиреоидных гормонов в крови.
Среди факторов, провоцирующих развитие подобного состояния, необходимо также выделить следующие:
– психические травмы;
– физическое перенапряжение;
– острые инфекционные заболевания;
– хирургическое вмешательство на щитовидной железе;
– лечение радиоактивным йодом.
Нередко тиреотоксический криз возникает после отмены тиреостатических препаратов.
При возникновении подобного состояния отмечается резкое нарушение функций различных систем и органов – центральной нервной системы, сердечно-сосудистой, желудочно-кишечного тракта, печени, почек, надпочечников. С развитием криза человек становится чрезмерно возбужденным, беспокойным (реже сонливым), прогрессирует спутанность сознания, речь становится затруднена и невнятна, возможна потеря ориентации.
Отмечаются также следующие симптомы:
– повышение температуры тела (до 40° С);
– удушье;
– боли в области сердца;
– учащенное сердцебиение (тахикардия до 150 ударов в минуту);
– резкое понижение артериального давления (редко оно повышается);
– боли в животе;
– тошнота;
– диарея;
– картина острого живота (в отдельных случаях).
Кожа становится горячей и влажной, с четко заметными складками, иногда приобретает желтушный оттенок, что указывает на острую печеночную недостаточность.
Больной принимает характерное положение с разведенными в стороны, согнутыми в локтях руками и в коленях ногами (так называемая поза лягушки), у него появляется тремор конечностей, развивается мышечная слабость, которая нередко приводит к полной неподвижности. Потеря сознания и коматозное состояние практически не оставляют надежды на спасение человека.
Наиболее серьезное осложнение тиреотоксического криза – острая сердечнососудистая недостаточность, развивающаяся на фоне дистрофии миокарда (мышечной ткани сердца) и резкого снижения его функциональной активности.
Лечение тиреотоксического криза должно проводиться только специалистами в условиях реанимационных отделений клиник, где имеются все условия для возвращения человека к жизни. Лечение базируется на использовании глюкокортикоидов, тиреостатиков, бета-блокаторов (с особой осторожностью), седативных и сердечных препаратов.
При своевременном лечении болезней, развивающихся при гиперфункции щитовидной железы, угроза тиреотоксического криза сводится к минимуму.
Заболевания щитовидной железы и беременность
Как уже говорилось ранее, щитовидная железа является жизненно важным органом, оказывающим значительное влияние на все процессы, происходящие в человеческом организме: гормоны, вырабатываемые ею, стимулируют обмен веществ, регулируют дыхательный процесс, частоту сердцебиения, работу желудочно-кишечного тракта, центральной нервной и половой систем.
Особое значение придается нормальному функционированию щитовидной железы у женщины во время беременности. Как правило, заболевания этого органа впервые дают о себе знать именно в тот период, когда женщина ждет ребенка, или после родов (так называемый послеродовой тиреоидит).
Однако следует отметить, что наступление беременности не всегда вызывает обострение болезни, в некоторых случаях отмечается улучшение предшествующего заболевания щитовидной железы, например, уменьшаются или полностью исчезают симптомы диффузного токсического зоба и аутоиммунного тиреоидита.
Беременность – это особое состояние женского организма, при котором происходят значительные изменения в работе всех органов и систем (в том числе и щитовидной железы), направленные на обеспечение возрастающих потребностей будущего ребенка.
С первых дней беременности ткани эмбриона, именуемые хорионом, начинают продуцировать особый гормон – хорионический гонадотропин, имеющий структуру, сходную со структурой тиреотропного гормона. В результате активность щитовидной железы возрастает, она начинает увеличиваться в объеме и вырабатывать большее количество тиреоидных гормонов (трийодтиронина и тироксина). Таким образом развивается физиологический гипертиреоз.
Благодаря активной работе щитовидной железы происходит улучшение всасывания йода стенками кишечника и ускоренне выведения его из организма почками (причем в большем количестве).
При нормальном течении беременности уровень тиреоидных гормонов в организме женщины остается повышенным и снижается только перед родами. Недостаток гормонов щитовидной железы (в частности, тироксина) в этот период повышает риск рождения ребенка с отклонениями в умственном и физическом развитии. Нередко у женщин, испытывавших недостаток тиреоидных гормонов и йода во время беременности, рождаются дети-кретины.
Гипотиреоз во время беременности
Состояние гипотиреоза во время беременности наблюдается достаточно редко. Отчасти это связано с тем, что при выраженном, не подвергавшемся лечению гипотиреозе у женщин наступает бесплодие, то есть женщина становится неспособной к зачатию и вынашиванию ребенка.
При развитии гипотиреоза во время беременности причину его возникновения усматривают в аутоиммунном тиреоидите. Нередко гипофункция щитовидной железы развивается в результате приема тиреостатических препаратов при лечении тиреотоксикоза.
Как уже упоминалось ранее, нередко клиническая картина аутоиммунных заболеваний щитовидной железы во время беременности становится менее выраженной. Это обусловлено общим подавлением активности иммунной системы организма, что необходимо для нейтрализации процессов, провоцирующих выкидыш плода, являющегося потенциально «чужеродным» организмом. Однако после родов симптомы аутоиммунных заболеваний проявляются вновь.
Диагностировать гипотиреоз во время беременности достаточно сложно, поскольку даже при нормальном течении беременности у женщин нередко возникают чувство холода, раздражительность, депрессивное состояние, выпадают волосы и становятся ломкими ногти.
Чтобы с точностью диагностировать состояние женщины, ждущей ребенка, берут для анализа кровь на определение уровня тиреотропного гормона, тироксина и трийодтиронина, наличие антител к клеткам щитовидной железы.
Лечение гипотиреоза во время беременности предусматривает прием препаратов, содержащих тироксин.
Курс лечения назначает врач, он же проводит тщательное наблюдение за состоянием женщины и плода во время беременности, родов и после появления малыша на свет.
Тиреотоксикоз во время беременности
Гиперфункция щитовидной железы в период беременности у женщин отмечается гораздо чаще, чем гипотиреоз. Однако на прием к эндокринологу попадают лишь 2 из 1000 женщин, и только те, у кого имеется клиническая картина заболевания (например, диффузный токсический зоб).
Одним из ранних проявлений чрезмерной функциональной активности щитовидной железы является рвота беременных. Однако диагностировать заболевание только по этому признаку нельзя, поскольку даже при нормальном течении беременности на ранних сроках у женщин отмечаются тошнота и позывы к рвоте.
В древности утолщение шеи считалось одним из признаков наступившей беременности. Сегодня диффузное увеличение щитовидной железы во время беременности расценивается как физиологическая норма, если отсутствуют клинические проявления гипо– или гипертиреоза, подтвержденные клинико-инструментальным обследованием.
Характерные симптомы тиреотоксикоза – потливость, чувство жара, нервозность, тахикардия, диффузное увеличение щитовидной железы – могут отмечаться и при беременности, не имеющей каких-либо отклонений от нормы.
Единственным диагностическим признаком, указывающим на развитие тиреотоксикоза, можно считать глазные симптомы: неспособность фиксировать взгляд на близко расположенном предмете, редкое мигание или мелкое дрожание закрытых век, экзофтальм (пучеглазие).
Для подтверждения диагноза используют такие методы, как гормональное исследование крови (определяют содержание тиреоидных и тиреотропных гормонов) и УЗИ щитовидной железы. Нелеченный тиреотоксикоз не менее, чем гипотиреоз опасен для будущей матери и плода – он грозит осложнениями и невынашиванием беременности, рождением ребенка с врожденными уродствами. Своевременное обращение к знающему специалисту снижает риск подобных осложнений.
Лечением беременной женщины должен заниматься только врач-эндокринолог. Именно он назначает курс лечения, подбирает оптимальную дозу лекарственного препарата, необходимую для поддержания уровня тиреоидных гормонов на верхней границе нормы. Внимательно наблюдая за состоянием пациентки, ожидающей ребенка, врач может отменить прием тиреостатиков в период с 4-го по 6-й месяц беременности.
Следует помнить, что передозировка тиреостатических препаратов во время беременности чревата развитием зоба и гипотиреоза у еще неродившегося ребенка, а это, в свою очередь, грозит серьезными проблемами во время родов (затруднения могут возникнуть при прохождении плода по родовым путям и при совершении им первого вдоха).
У некоторых новорожденных, чьи матери во время беременности принимали гормональные препараты, может развиться временная гипофункция щитовидной железы – так называемый транзиторный (перемещенный) гипотиреоз, который быстро проходит и не отражается на умственном и физическом развитии младенцев.
Послеродовой тиреоидит
Это весьма распространенное заболевание щитовидной железы развивается у каждой 10-й женщины, испытавшей радость материнства. Механизм развития послеродового тиреоидита подобен механизму развития аутоиммунного тиреоидита. Предположительно, данное заболевание является реакцией организма женщины на роды как стресс и развивается под воздействием аутоантител, выступающих не столько причиной болезни, сколько показателем степени поражения щитовидной железы.
Как правило, заболевание дает о себе знать через 3–4 месяца после родов и проявляется резким повышением функциональной активности щитовидной железы, которое затем сменяется гипотиреозом (примерно на 6-й месяц после рождения ребенка). Через некоторое время активность щитовидной железы приходит в норму, и заболевание проходит само собой.
В ходе исследований было установлено, что у 40% женщин через 1 год после перенесенного послеродового тиреоидита развивается стойкий гипотиреоз, а у 20% симптомы подобного состояния проявляются через 3–4 года после родов.
Несмотря на то, что послеродовой тиреоидит развивается довольно часто, в большинстве случаев он остается незамеченным. Дело в том, что характерные проявления данного заболевания – ломкость и выпадение волос, быстрая утомляемость, общее недомогание, слабость, сухость кожи, слоистость ногтей, ухудшение памяти, депрессивное состояние – нередко считают нормой для послеродового периода.
Гипертиреоидная фаза заболевания (она бывает не у всех женщин) сопровождается клинической картиной диффузного токсического зоба: появляются тахикардия, мышечная слабость, беспричинное беспокойство, возникают трудности с концентрацией внимания. Больная становится очень возбудимой, у нее отмечаются снижение массы тела, чрезмерная потливость, плаксивость. Однако лечение в данном случае не требуется, поскольку симптомы заболевания быстро проходят.
В гипотиреоидной фазе, сопровождающейся быстрой утомляемостью, слабостью, ухудшением памяти, брадикардией, мышечной скованностью, запорами, тошнотой, резким увеличением массы тела, отечностью, плохой переносимостью холодной погоды, анемией, обязательно назначение гормонозаместительной терапии. Однако курс лечения и дозировку препарата необходимо согласовывать с врачом.
Для диагностики послеродового тиреоидита проводят исследование крови на тиреоидные и тиреотропные гормоны (при гипотиреозе уровень тироксина понижен, а уровень тиреотропного гормона повышен), проводят также тест-захват йода щитовидной железой (при гипертиреоидной форме заболевания показатель степени накопления радиоактивного йода снижен).
Риск развития послеродового гипотиреоза велик у женщин, перенесших его, даже после благополучного разрешения последующих беременностей. Поэтому в целях профилактики данного заболевания беременным женщинам необходимо проконсультироваться у эндокринолога.
По мнению некоторых исследователей, анализ на определение в крови антител к клеткам щитовидной железы необходимо проводить еще во время беременности (на сроке примерно 12 недель). Получение положительного результата – повод для дальнейшего наблюдения у врача и проведения исследований.
Противники данной точки зрения считают, что в подобных анализах нет необходимости, так как послеродовой тиреоидит у многих женщин излечивается самостоятельно. И все же наблюдение у эндокринолога необходимо, причем не только во время беременности, но и в послеродовой период.
Применение тиреостатических препаратов в послеродовой период, как правило, оказывается неэффективным и чревато скорым развитием гипотиреоза. Единственное, что можно порекомендовать женщинам после родов – прием бета-адреноблокаторов, замедляющих сердечный ритм (но только по согласованию с лечащим врачом).
Заболевания щитовидной железы в пожилом возрасте
С возрастом человеческий организм претерпевает значительные изменения, поэтому многие заболевания у пожилых людей имеют специфические симптомы и течение. Болезни щитовидной железы не являются исключением.
Отклонения в работе этого жизненно важного органа после 60 лет встречаются гораздо чаще, чем в молодом возрасте, однако диагностировать их достаточно сложно. Нередко пожилые люди сами не понимают, что больны и нуждаются в помощи квалифицированного специалиста.
Гипотиреоз у пожилых людей
Гипотиреоз у пожилых пациентов трудно поддается диагностированию, поскольку его внешние проявления легко принять за естественные возрастные изменения. У больных отмечаются сухость кожи, охриплость голоса, снижение слуха (развивается тугоухость), мышечная слабость, снижение сухожильных рефлексов, онемение (зябкость) и слабость рук, частые запоры, анемия, неустойчивая походка (пожилые люди нередко пошатываются при ходьбе).
Чтобы определить группу риска среди пациентов в возрасте старше 65 лет, проводят тиреоидный скрининг. Вероятность развития гипотиреоза у того или иного человека определяют на основании физикального осмотра и анализа жалоб больного, а также путем тщательного изучения истории его семьи.
Объективно оценив физическое состояние пациента и одного из его ближайших родственников, опытный врач может с большой долей вероятности поставить диагноз «гипотиреоз» даже если отсутствуют его внешние проявления.
Особым поводом для тревоги служат следующие симптомы:
– преждевременная седина;
– экзофтальм (выпячивание глазных яблок, или пучеглазие);
– диабет ювенильного типа, требующий лечения инсулином;
– атеросклероз;
– замедление сердечного ритма (брадикардия);
– анемия, вызванная недостатком в организме витамина В12;
– витилиго (появление депигментированных пятен на коже);
– преждевременная алопеция (облысение).
Для точного диагностирования гипотиреоза у пожилых людей проводят лабораторное исследования крови – определяют содержание трийодтиронина, тироксина и тиреотропного гормона, а также уровень антитериоидных антител (аутоантител).
При снижении функциональной активности щитовидной железы отмечается повышение уровня тиреотропного гормона и снижение уровня тироксина. Содержание в крови антител, направленных против собственной ткани щитовидной железы, увеличено.
У пациентов с начальной стадией гипотиреоза анализ крови может показать только незначительное повышение уровня тиреотропного гормона. Однако в любом случае пожилым людям необходимо наблюдаться у эндокринолога, поскольку вероятность развития гипотиреоидной комы в возрасте старше 60 лет очень велика.
Гипертиреоз в пожилом возрасте
Гипертиреоз, или тиреотоксикоз, является наиболее распространенным заболеванием щитовидной железы у пожилых людей в возрасте старше 60 лет.
Для клинической картины при гиперфункции щитовидной железы типичны:
– повышенная нервная возбудимость, плаксивость;
– нарушение сердечного ритма (тахикардия);
– повышенная потливость;
– мышечная слабость;
– тремор рук;
– резкое снижение веса;
– истончение и ломкость волос и ногтей.
Однако многие пожилые больные, попадая на прием к врачу, не могут перечислить всех признаков гипертиреоидного состояния, поскольку считают их нормальными возрастными явлениями.
Пациенты не жалуются на нервозность и плохую переносимость жары, у них не пальпируется увеличение щитовидной железы, а резкое снижение массы тела происходит на фоне потери аппетита (у молодых людей потеря в весе наблюдается при хорошем аппетите). Однако это не всегда означает, что пожилой пациент здоров.
Для профилактики развития функциональных нарушений щитовидной железы в пожилом возрасте необходимо особое внимание обращать на питание. В рационе пожилых пациентов должны обязательно присутствовать йод и витамины группы В.
Возможность развития гипертиреоза не следует исключать и у людей, жалующихся на одышку, усиленное сердцебиение, слабость, нервозность, депрессивное состояние, потерю удовольствия от приема пищи и др.
Для распознавания гипертиреоза используют следующие диагностические методы:
– анализ крови (определяется высокий уровень тиреоидных гормонов (тироксина и трийодтиронина) и низкое содержание тиреотропного гормона);
– сцинтиграфия и радионуклидное сканирование щитовидной железы (определяются «теплые» и «горячие» узлы, свидетельствующие о повышенной активности всего органа или о наличии в нем функционально активного (гиперфункционирующего) узлового образования).
Пожилым пациентам с гипертиреозом обязательно следует наблюдаться у эндокринолога и придерживаться рекомендаций врача, это позволит избежать серьезных осложнений – таких, как тиреотоксический криз, вероятность развития которого с возрастом значительно увеличивается.
Заболевания щитовидной железы у детей
Организм ребенка, как и организм пожилого человека, имеет ряд особенностей, однако и в нем велико значение щитовидной железы – органа, ответственного за нормальное функционирование всех жизненно важных органов и систем.
Врожденные заболевания щитовидной железы
Уже с 10–12 недель беременности щитовидная железа плода начинает вырабатывать тиреоидные гормоны. В первой половине беременности уровень тироксина (гормона Т4) в крови будущего ребенка достаточно низок, однако к началу родов его концентрация достигает максимальной отметки. Уровень трийодтиронина (гормона Т3) возрастает к середине беременности, во второй ее половине он значительно снижается.
По мнению некоторых исследователей, подобное изменение концентрации тиреоидных гормонов в организме играет важную роль в формировании нервной системы малыша. Сразу же после рождения у ребенка в несколько раз повышается уровень тиреотропного гормона, продуцируемого гипофизом, и тиреоидных гормонов, вырабатываемых щитовидной железой, однако через несколько дней данные показатели приходят в норму. Исследователи полагают, что столь кратковременное изменение гормонального уровня в организме призвано обеспечить поддержание оптимальной температуры тела новорожденного.
Необходимо отметить, что организмы матери и ребенка во время беременности тесно взаимодействуют друг с другом, в результате чего различные вещества (в том числе и антитела) свободно попадают с кровотоком от матери к плоду.
При наличии у беременной женщины заболевания, обусловленного гиперактивностью щитовидной железы, у ребенка также может развиться тиреотоксикоз, а аутоиммунный тиреоидит матери чреват для малыша развитием гипотиреоза.
Диагностика патологических состояний щитовидной железы у плода довольно затруднительна, однако имеется ряд симптомов, указывающих на возможность развития того или иного заболевания, например, очень высокая или низкая частота сердечных сокращений будущего ребенка.
Для подтверждения диагноза дисфункции щитовидной железы у эмбриона используют метод тонкоигольной аспирационной биопсии: длинной иглой производят забор околоплодной жидкости и определяют концентрацию в ней тиеоидных гормонов.
Лечение заболеваний щитовидной железы у эмбриона не менее проблематично, чем диагностика. На врача ложится большая ответственность, поскольку от его рекомендаций зависит здоровье не только будущего ребенка, но и его матери.
Заболевания щитовидной железы считаются опасными для жизни новорожденных.
Тиреотоксикоз, проявляющийся у малыша учащенным сердцебиением, желтушностью кожных покровов, трудностями при кормлении, малой прибавкой в весе, нервозностью и раздражительностью, требует незамедлительного лечения. В этом случае назначают тиреостатические препараты и бета-адреноблокаторы.
Гипотиреоз новорожденных, обусловленный гипофункцией щитовидной железы, действием материнских антител или дефицитом йода в окружающей среде, также нуждается в лечении, в противном случае возможны серьезные осложнения.
Как правило, новорожденные с гипотиреозом мало отличаются от детей с нормально функционирующей щитовидной железой. Тем не менее, имеются характерные признаки врожденного гипотиреоза: большой живот, сухая кожа с выраженной желтушностью, низкая температура тела, нарушение работы дыхательной и пищеварительной систем.
В настоящее время во многих странах мира состояние щитовидной железы у новорожденных оценивают с помощью ультразвукового исследования и анализа крови (определяют уровень тиреоидных и тиреотропного гормонов). Гормональные исследования крови проводят на 5–7-й день жизни ребенка.
Заболевания щитовидной железы в детском и подростковом возрасте
Недостаток йода в организме ребенка, как уже говорилось ранее, приводит к нарушениям в работе щитовидной железы, что проявляется в снижении познавательных способностей, рассеянности, агрессивности, суетливости или медлительности, снижением иммунитета. Функциональные нарушения щитовидной железы бывают двух видов: гипертиреоз (тиреотоксикоз) или гипотиреоз.
Провоцирующими факторами для развития гипертиреоза в детском и подростковом возрасте являются инфекционные заболевания – ОРЗ, хронический тонзиллит, корь, скарлатина, коклюш и др.
Гипертиреоидное состояние, при котором вырабатывается большое количество тиреоидных гормонов, проявляется в следующем: ребенок становится нервным, чрезмерно возбудимым, раздражительным, плаксивым, неспособным к концентрации внимания. Он много ест, но не поправляется, постоянно испытывает жажду, обильно потеет, иногда у него отмечается повышение температуры тела.
Сон больного ребенка становится беспокойным, поверхностным. Тремор рук нередко приводит к изменению почерка. В некоторых случаях отмечаются боли в сердце, нарушения в работе желудочно-кишечного тракта (диарея).
Заметив у ребенка подобные симптомы, необходимо сразу же обратиться к специалисту. Эндокринолог назначит анализ крови на гормоны, а при подтверждении диагноза – курс лечения. По согласованию с врачом медикаментозные препараты можно заменить настоями и отварами, приготовленными по рецептам народной медицины (например, настой корня валерианы, настой мелиссы лекарственной, настой плодов шиповника, отвар пустырника, отвар плодов боярышника, смесь зеленых грецких орехов с медом и др.). Гипотиреоз развивается у детей и подростков, как и у взрослых, при недостаточной функциональной активности щитовидной железы и ее неспособности обеспечить растущий организм тиреоидными гормонами (так называемый приобретенный гипотиреоз).
Симптомами подобного состояния являются вялость и апатичность ребенка, постоянное чувство усталости, заторможенность реакций, неспособность к концентрации внимания.
Кожа больного становится бледной и холодной на ощупь, отмечается озноб, а иногда и снижение температуры тела. Ногти и волосы делаются ломкими, у ребенка пропадает аппетит, но масса тела при этом не снижается, а, напротив, увеличивается за счет отечности тканей.
Для подтверждения диагноза проводят гормональное и иммунологическое исследование крови. При необходимости врач назначает курс гормонозаместительной терапии с указанием точной дозировки препаратов.
Для профилактики развития гипо– и гипертиреоза в детском и подростковом возрасте следует принимать йодсодержащие препараты (обязательно под контролем врача), а также употреблять в пищу богатые данным микроэлементом продукты и йодированную соль.
Для достижения большего эффекта при лечении гипертиреоидного состояния ребенка необходимо оградить от чрезмерных психологических и физических нагрузок.
Щитовидная железа является железой внутренней секреции.
Ею синтезируется ряд гормонов, она входит в состав эндокринной системы, поддерживает гомеостаз организма.
Состоит щитовидка из перешейка и двух долей. Ее нормальная масса равна от 20 до 65 грамм, при этом размеры обоих долей зависят от половозрастных особенностей. Так во время пубертатного периода объем железы увеличиваются, а к пожилому возрасту она уменьшается.
Что касается периода беременности, железа увеличивается в размерах. Проходит это по истечении полугода-года после родов. В щитовидной железе синтезируются два йодсодержащих гормона – трийодтиронин и тироксин.
Ниже мы рассмотрим симптомы заболеваний щитовидной железы , которые наиболее часто встречаются у женщин и мужчин.
Гипотиреоз щитовидной железы - симптомы
– заболевание, развивающееся из-за дефицита в щитовидной железе тиреоидных гормонов. Это наиболее распространенная болезнь щитовидной железы. При крайней форме болезни у взрослых пациентов развивается микседема, у малышей и детей – кретинизм.Основными причинами появления гипотиреоза называют следующие. Первичный гипотиреоз и проблемы с гормонами щитовидной железы связаны с патологическими процессами в самой железе. Вторичный тип заболевания развивается из-за патологии в гипоталамо-гипофизарной системе, которая управляет функционированием щитовидки.
Гипотиреоз, диагностированный в раннем возрасте, зачастую провоцирует тяжелые осложнения. Врожденный гипотиреоз необходимо обязательно грамотно лечить, в ином случае возможен кретинизм, проблемы в развитии костной и центральной нервной системы. Болезнь, проявившаяся в юношеском и раннем детском возрасте, способна нарушить рост и развитие центральной нервной системы.
Врожденный гипотиреоз имеет следующие симптомы: затяжную желтуху, ухудшение двигательной активности, запоры, ухудшение сосания. После этого задерживается рост и психическое развитие, появляется тугоухость, нарушается речь и время ее развития.
Симптомы заболевания очень многообразны и часто похожи на проявления других болезней:
- ощущение холода и зябкости из-за замедления обмена веществ;
- ранние проявления , лишний вес, понижение температуры тела;
- микседематозный отек: отпечатки зубов на языке, отечность под глазами;
- ухудшение слуха и носового дыхания;
- 1) Одышка при активных движениях и при ходьбе, увеличение сердца и снижение сокращений, . У многих больных развивается атерогенная дислипидемия.
- 2) Замедление говорения, апатия, медленность реакций, плохая память и состояние сонливости;
- 3) Потеря волос и их ломкость, ухудшение состояния ногтей с некрасивыми бороздками, сухость кожного покрова;
- 4) Запоры, увеличенная печень и ;
- 5) Проблемы с менструальным циклом у девушек и женщин. Как у мужского населения, так и у женского снижается либидо. Первыми зачастую проявляются половые дисфункции. Выраженная форма гипотиреоза почти всегда является .
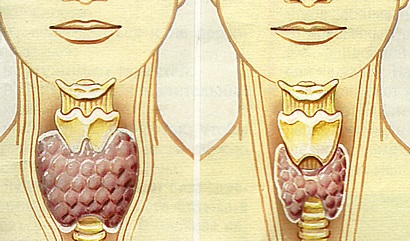
Гипертиреоз щитовидной железы - симптомы
или является синдромом, при котором повышается гормональная активность щитовидки. Такие тиреоидные гормоны как тироксин и трийодтиронин начинают продуцироваться в избытке. Из-за того, что кровь перенасыщается гормонами, ускоряются все обменные процессы в организме. При первых симптомах рекомендуется УЗИ, исследование крови на гормоны и сциптиграфия.Признаки и проявления гипертиреоза при разнообразных степенях болезни схожи, впрочем, зависят они от продолжительности и тяжести болезни, от объема поражения органов и тканей. При заболевании появляются значительные проблемы со стороны центральной нервной системы, а также психической деятельности:
- появляется возбудимость и нервное состояние;
- желание плакать и раздражение;
- ухудшение концентрации мыслей;
- плохой сон;
- стремительная речь и усиление умственных процессов;
- мелкоразмашистый тремор.
Появляется отечность век, глазное яблоко выпячивается вперед, его подвижность ограничена. Также возможна резь и сухость в глазах, ощущается излишнее слезотечение. В отдельных случаях вероятна слепота из-за изменений в зрительных нервах.
При появлении болезни увеличивается обмен веществ, что характеризуется:
- снижением веса и повышением потребности в еде;
- потливостью, непереносимостью тепла, повышением температуры тела;
- появлением диабета тиреогенного типа;
- кожа становится тонкой и влажной;
- волосы быстро седеют и истончаются, происходят изменения в ногтях, отекают мягкие части голени.
При заболевании появляется быстрая утомляемость и гипотрофия мышц, слабость и постоянная дрожь в теле, появляется . Возможны нарушения со стороны двигательной активности. Даже при несложных физических нагрузках – переноске тяжестей, подъеме по ступенькам, длительным прогулкам больные чувствуют трудности.
Болезнь провоцирует нарушения водного обмена. Появляются частые позывы и обильное мочеиспускание, увеличивается жажда. При гипертиреозе возникают расстройства со стороны половой сферы, возможно бесплодие. Женщины ощущают болезненность и нерегулярность месячных, чувствуют слабость, головную боль. Возможно обмороки во время менструального цикла. Мужчины могут страдать от снижения либидо и ухудшения потенции.
Заболевания щитовидной железы при нормальной функции
Помимо заболеваний, связанных с повышенным либо пониженным содержанием гормонов, возможны также такие патологии:- базедова болезнь;
- рак щитовидной железы;
- узловой зоб;
- диффузный эутиреоидный зоб;
- подострый тиреоидит;
- припухлости на передней части шеи;
- плаксивость и раздражительность;
- потливость и сухость кожи;
- увеличения глазных яблок;
- сонливость и повышенная усталость;
- ломкость ногтей;
- ожирение;
- дрожание рук.
- потеря волос.
- Первая степень – увеличивается перешеек щитовидки, он виден во время глотания и при прощупывании;
- Вторая степень – увеличивается перешейка и доли. Определить это легко при прощупывании и увидеть во время глотания;
- Третья степень – щитовидка охватывает все переднюю часть шеи, шея обретает объем;
- Четвертая степень – щитовидная железа значительно увеличивается, меняется форма шеи, а при осмотре зоб четко виден;
- Пятая степень – шея становится уродливой.
Методы диагностики щитовидной железы
- 1) УЗИ щитовидной железы . Назначают при следующей симптоматике: объемных разрастаниях в области шеи, нервозности, плаксивости, повышенной тахикардии, ощущении удушья, увеличении щитовидной железы, контроле повторения заболеваний. Проводится УЗИ в положении лежа, иногда сидя. Это самая распространенная процедура проверки щитовидной железы благодаря своей безболезненности и точности результатов. Изменения в ткани фиксируются изменениями цветов.
- 2) Анализы на гормоны . Позволяют на ранней стадии увидеть начало болезни, проверить степень выработки гормонов и функционирование желез. Для получения точного результата перед сдачей анализа пациентам рекомендуют подготовиться: отказаться от повышенных физических нагрузок, алкогольных напитков и препаратов, содержащих гормоны. При проведении анализа понадобится кровь из вены.
- 3) Сцинтиграфия . Процедура, при которой используются радиоактивные изотопы. Метод позволяет оценить функциональные особенности органа, выявить неправильное расположение железы, узлы, аномалии развития, новообразования. Сцинтиграфия наиболее актуальна для оценки узлов.
- 4) Биопсия щитовидки . Позволяет определить, какие клетки распространены в ней: доброкачественные либо злокачественные.
- 5) Пальпация . Самый простой и безопасный способ, который проводится специалистом. Диагноз, поставленный после пальпации, обычно подтверждается другими методами исследования.
- 6) Термография . Принцип метода – фиксирование помощью аппаратуры температуры тела и отдельных частей в инфракрасном излучении. При помощи этого исследования фиксируется злокачественная природа заболевания.
К какому врачу обратиться для лечения?
Если после прочтения статьи вы предполагаете, что у вас характерные для этого заболевания симптомы, то вам стоитdiv > .uk-panel", row:true}" data-uk-grid-margin="">
Антистресс
Гиперфункция щитовидной железы
Гипофункция щитовидной железы
Гипоталамус, гипофиз
Гипертиреоз
Дисфункция щитовидной железы
Дистиреоз щитовидной железы
Киста щитовидной железы
Регуляция эндокринной системы
Регуляция сердца
Восстановление после болезни
Гормональный баланс
Какие бывают болезни щитовидной железы
Щитовидная железа – это железа внутренней секреции, которая вырабатывает гормоны: тироксин, трийодтиронин и кальцитонин. Каждый из этих гормонов руководит отведенными ему процессами в организме. Два первых гормона отвечают за обмен веществ и процессы роста тканей в организме. Кальцитонин отвечает за обмен кальция в организме и регулирует прочность костей. Любой сбой в работе щитовидной железы является причиной разнообразных заболеваний.
- Гипертиреоз или тиреотоксикоз - это избыточная гормональная активность.
- Гипотиреоз , наоборот, встречается при недостаточной секреции гормонов щитовидной железы.
- Аутоиммунный тиреоидит – это разрушение ткани щитовидной железы клетками собственной иммунной системы.
- Узловой зоб - это опухолевые образования щитовидной железы, отличающиеся от ткани железы по составу и строению. Они могут быть доброкачественными или злокачественными.
Причины возникновения заболеваний щитовидной железы
Причинами возникновения заболеваний щитовидной железы при Гипотиреозе является недостаток йода или врожденные аномалии. При Гипертиреозе - физическое или психологическое напряжение.
Аутоиммунный тиреоидит вызывает плохая экология, ядохимикаты, радиационное воздействие, различные инфекции и переизбыток йода.
Одной из причин возникновения узлового и диффузного зоба считается дефицит йода.
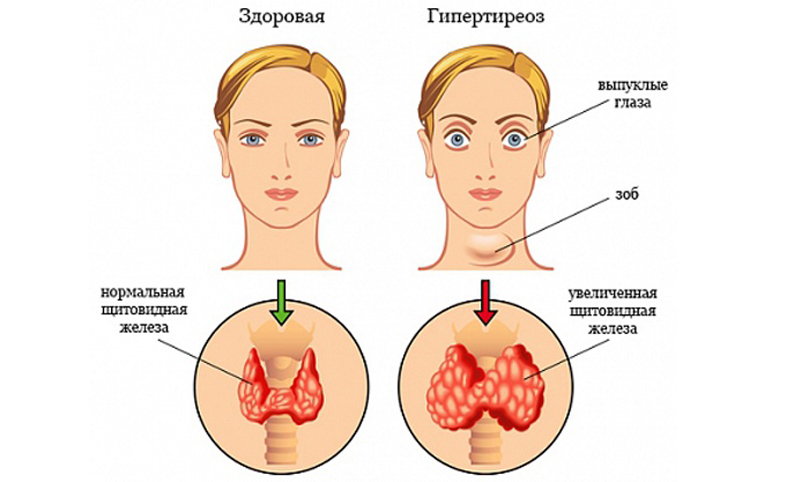
Как проявляются заболевания щитовидной железы
Гипертиреоз развивается очень быстро. У больных наблюдается потеря веса, избыточное потоотделение, раздражимость, беспокойство, нарушается углеводный обмен.
Гипотиреоз напротив, может развиваться медленно, годами. При нем наблюдается упадок сил, ухудшение памяти и слуха, отеки, избыточный вес, сухость и бледность кожных покровов, выпадают волосы.
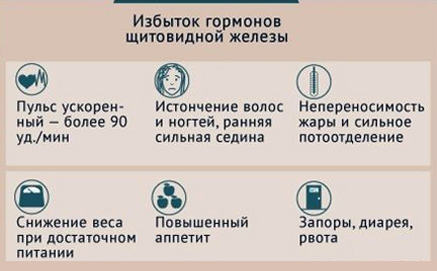
При аутоиммунном тиреоидите первые годы заболевания проходят бессимптомно, потом могут проявиться симптомы гипертиреоза, а затем гипотиреоза. В дальнейшем все симптомы будут связаны с воспалением и увеличением железы - это затрудненное дыхание, трудности при глотании, болезненные ощущения.
Узловой зоб проявляется патологическим увеличением объема железы, которое в свою очередь может быть доброкачественным или злокачественным.
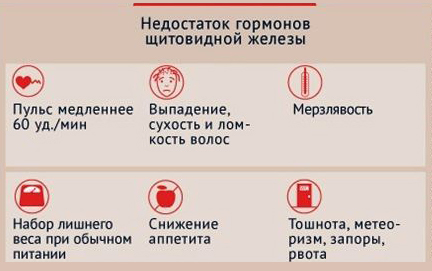
Лечение болезней щитовидной железы
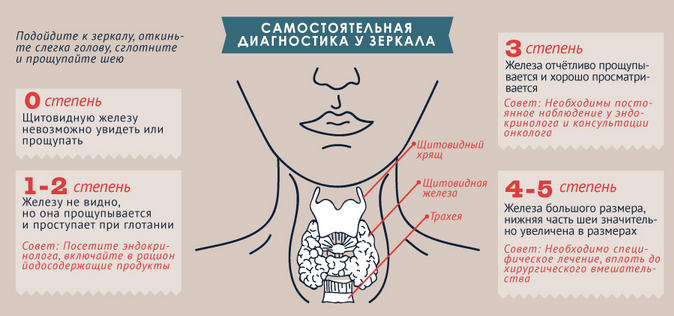
Для лечения заболеваний щитовидной железы в зависимости от вида гормонального сбоя традиционно назначают заместительную гормонотерапию в виде синтетических гормонов или препараты для подавления повышенной выработки гормонов при помощи медикаментозных химиопрепаратов. Пожизненно. Недостатком такого лечения является зависимость от препаратов и большое количество побочных эффектов.
Однако, в современной медицине уже давно для лечения применяются приборы биорезонансной терапии Биомедис, которые позволяют безмедикаментозно полностью восстановить все функции щитовидной железы.
Узнайте у врача, какой комплекс лечения нужен именно Вам!Аденомы щитовидки
Доброкачественные болезни щитовидной железы, часто патогенетически тесно связанные с патологией груди и гинекологическими заболеваниями, в частности с аденомами и фиброаденомами.
В зависимости от секреции тиреоидного гормона аденома может иметь гипертиреоидную (токсическую), нормотиреоидную и гипотиреоидную формы. При токсической аденоме, в отличие от диффузно токсического зоба , не бывает офтальмопатии. В большинстве случаев субъективные ощущения при этой болезни щитовидной железы отсутствуют и при внешнем осмотре функциональных нарушений не выявляется. Пальпаторно выявляется эластичное мягкое образование (редко несколько) округлой или овальной формы, четко отграниченное от окружающих тканей капсулой, гладкое, эластичное, подвижное, безболезненное. Консистенция зависит от сроков существования аденомы: вначале мягкая, в последующем, по мере фиброзирования капсулы, более плотная. О наличии, расположении аденомы, состоянии ее капсулы дает знать ультразвуковое исследование, магнито-резонансная томография. О функциональном состоянии судят по тиреограмме с помощью изотопа йода-131 (одновременно проводят и сцинтиграфию) и содержанию тиреоидных гормонов в плазме крови. Морфологическую форму (микрофолликулярную, макрофолликулярную, тубулярную) определяют по данным пункционной биопсии.
Тактика индивидуальная для каждого случая, согласовывается с эндокринологом, абсолютно оперативное лечение показано при больших размерах аденомы, токсической форме, наличии каких-либо осложнений.
Диффузный токсический зоб
Аутоиммунные болезни щитовидной железы, сопровождающееся ее гиперфункцией и гипертрофией. При осмотре и пальпации она увеличена, диффузная, подвижная, различной плотности.
По закону обратной связи, при тиреотоксикозе функция других органов внутренней секреции угнетается. Прежде всего, угнетается функция гипофиза, что приводит в нарушению нейрогуморальной регуляции и дисфункции нервной системы, как симпатической, так и вегетативной. Половые органы у женщин – различной формы дисменорреи, мастопатии; у мужчин тестикулярная форма импотенции, гинекомастия. Надпочечники - снижение функции вплоть до развития гипокортицизма. Печень и почки – снижение функции и морфологические изменения вплоть до развития жировой или зернистой дистрофии. Поджелудочная - лабильность инсулинообразования с переходом в недостаточность, дистрофические изменения ткани. Это определяет развитие диспепсических расстройств в виде диареи, тошноты, рвоты, похудания. В то же время отмечается гиперфункция тимуса, что вначале даёт картину миопатии, сопровождающуюся выраженной мышечной слабостью, вплоть до развития миастении.
Симптомокомплекс нарушения функции нервной системы проявляется наиболее рано и часто определяет тяжесть - и прогноз болезни щитовидной железы: эмоциональная лабильность, бессонница, головная боль, головокружение; чувство тревоги, потливость, сердцебиение и тахикардия, одышка, тремор рук и всего тела. У больных с тиреотоксикозом формируется офтальмопатия: глаза широко открыты (симптом Дальримпля), на выкате, блестящие, мигание редкое (симптом Штельвага), глаза остаются широко открытыми даже во время смеха (симптом Брама), движения глазных яблок более быстрые, чем век, поэтому при взгляде вниз между верхним веком и радужкой видна полоска склеры (симптом Еохера), верхнее веко отстает от радужной оболочки при взгляде вниз за предметом (симптом Грефе), конвергенция глазных яблок нарушена (симптом Мебиуса), веки пигментированы (симптом Еллинека), отмечается их подергивание и неровное движение вниз, непараллельное с глазными яблоками (симптом Бостона), верхнее веко опускается скачкообразно и отстает от глазного яблока (симптом Попова), отечны, причем отек в области верхнего века имеет характерный «пушистый» вид, а у нижнего века формируется мешковидный отек (симптом Энрота), причем отек плотный и верхнее веко вывернуть трудно (симптом Гиффорда).
Тактика: эндокринолог проводит комплекс медикаментозной терапии до купирования тиреотоксикоза, в дальнейшем вопрос решается индивидуально:
- продолжение медикаментозного лечения этой болезни щитовидной железы;
- лечение радиоактивным йодом;
- выполнение струмэктомии.
Операция показана при больших размерах органа, при непереносимости препаратов для медикаментозного лечения, невозможности длительной терапии, отсутствии эффекта от консервативной терапии.
Узловой зоб
Наиболее частые болезни щитовидной железы, в основе которых лежит недостаток поступления в организм йода. Чаще носит эндемический характер.
По закону обратной связи, при хронической недостаточности поступления йода в организм активизируется гипофиз, стимулирующий функцию щитовидки, что приводит к ее гиперплазии в отдельных участках, в которых образуются кисты, фиброзные кальцинаты, обусловливающие формирование узлов. Угнетается кора надпочечников, что проявляется лабильностью психики, особенно вовремя стрессовых ситуаций, повышенной болевой чувствительностью. Функции самой щитовидки не нарушается длительное время. Рост очень медленный (годами и десятилетиями), что отличает от рака.
Гиперплазия может быть диффузной, узловой и смешанной. Пальпаторно при диффузной гиперплазии орган имеет гладкую поверхность, эластичной консистенции; при узловой форме определяется плотное, безболезненное, подвижное эластичное образование в толще; при смешанной форме узлы или узел выявляется на фоне гиперплазии. Регионарные лимфоузлы в процесс не вовлекаются.
Основным клиническим признаком болезни щитовидной железы является увеличение органа по которому и определяют степень развития узлового зоба:
- 0 степень - не видна и не определяется при пальпации;
- I степень - не видна при осмотре, но при пальпации во время глотания определяется перешеек и могут пальпироваться доли;
- II степень – щитовидка видна при осмотре во время глотания, хорошо определяется при пальпации, но не изменяет конфигурацию шеи;
- III степень - увеличенная щитовидка изменяет конфигурацию шеи в виде «толстой шеи»;
- IV степень – щитовидка видна при осмотре и изменяет конфигурацию шеи в виде выступающего собственно зоба;
- V степень - увеличенная орган приводит к сдавливанию трахеи, органов средостения и нервно-сосудистых стволов.
Подтверждают диагноз ультразвуковое исследование и магнито-резонансная томография. При тиреографии определяется повышенное поглощение йода, а на сканограммах выявляют при диффузной форме равномерное увеличение щитовидки, при наличии узлов выявляют «холодные» и «горячие» участки. Показатели связанного белком йода и тироксина в норме, а трийодтиронин, как правило, повышен.
Тактика: лечение этой болезни щитовидной железы в основном консервативное эндокринологом и терапевтом; показаниями к операции являются - наличие узлов, особенно «холодных», быстрый рост зоба, зоб 4-5-й стадии, подозрение на малигнизацию.
Спорадически может встречаться синдром Ашера. Наличие зоба без расстройства функции, который сопровождается рецидивирующими отеками верхней губы и верхних век. Лечения не требует, отек исчезает самостоятельно в течение недели.
Тиреоидиты
Острые гнойные тиреоидиты - эти болезни щитовидной железы встречаются крайне редко, обычно при непосредственном ранении органа или как осложнение пункционной биопсий, реже в виде переходной формы при подчелюстных абсцессах или рожистых воспалениях шеи, еще реже при ангинах; когда инфекция проникает лимфогенным путем, но может быть и при других гнойных процессах, когда эмбол заносится в орган гематогенным путем.
Начинается остро, сопровождается развитием гнойно-резорбтивной лихорадки.
Местный процесс может протекать в виде абсцесса или флегмоны. Боль резко выраженная, иррадиирует в уши, затылок, ключицы. Кожа над зоной воспаления гиперемирована, отечная, уплотнена, пальпация резко болезненна, может иметь место флюктуация, регионарные лимфоузлы увеличены, плотные, болезненные при пальпации. Процесс может распространяться на трахею и гортань, средостение.
Тактика: эти болезни щитовидной железы требуют немедленной госпитализации в хирургический стационар для оперативного лечения.
Тиреоидит подострый (де Кервена) - инфекционно-аллергический процесс при сенсибилизации к вирусной инфекции. Как правило, протекает с другими инфекционно-аллергичёскими HLA-зависимыми заболеваниями, но характерно наличие антигена В-15.
По течению различают: быстропрогрессирующую форму; формы с медленным течением заболевания; с признаками тиреотоксикоза: псевдопластическую форму с выраженным уплотнением и увеличением.
Эти болезни щитовидной железы начинаются остро на фоне имеющейся или перенесенной респираторной инфекции. Признаков гнойной интоксикации нет, общее состояние больных меняется мало. Беспокоят боли, усиливающиеся при глотании, повороте шеи, может быть иррадиация в уши и голову. Щитовидка увеличена в размерах, плотная, болезненная при пальпации, подвижна, кожа над ней может быть несколько гиперемирована, влажная. Регионарные лимфоузлы не увеличены, уровень связанного белком йода и тиреоидина в крови повышается, но поглощение изотопов йода, наоборот, снижается.
Тактика: лечение этой болезни щитовидной железы консервативное эндокринологом, но течение длительное, до полугода, даже при активном лечении.
Аутоиммунный тиреоидит (тиреоидит Хасимото) - хронические болезни щитовидной железы, развивающееся в результате аутоиммунизаций организма тиреоидными аутоантигенами. Патология очень редкая, если зоб развивается в неизмененном органе, процесс определяют как тиреоидит, при развитии его на фоне бывшего зоба определяют как струмит.
Отличительной особенностью является функциональная фазность течения болезни щитовидной железы: гипертиреоз сменяется эутиреоидным состоянием, которое переходит в гипотиреоидное. Течение медленное. Поэтому клиника многообразна и неспецифична по проявлениям. Субъективные ощущения в основном в виде чувства сдавливания шеи, першения и комa в горле при глотании, осиплости голоса. Вначале болезни щитовидной железы симптоматика гипертиреоза: раздражительность, слабость, сердцебиение, может быть офтальмопатия. В позднюю стадию проявления гипотиреоза: зябкость, сухость кожи, снижение памяти, медлительность.
При объективном исследовании выявляется увеличенная щитовидка с единичными или множественными уплотнениями, она подвижна и не спаяна с окружающими тканями, безболезненна, могут быть увеличены и уплотнены регионарные лимфоузлы. В крови характерны изменения лейкоцитарной формулы: лимфрцитоз и снижение моноцитов, гиперпротеинемия, Но при снижении альфа- и бетаглобулинов. Содержание тиреоидных гормонов и поглощение изотопов йода зависит от стадии заболевания. В пунктате выявляют скопления лимфоцитов, лимфобластов, плазматических клеток, отмечают дегенерацию фолликулярных клеток. Иммунное исследование (рёакция Бойдена) выявляет высокий титр антител к тиреоглобулину. Для дифференциальной диагностики проводят пробу с преднизолоном (по 15-20 мг в сутки - 7-10 дней), при которой отмечается быстрое снижение плотности, что не дает ни одна другая ее патология.
Тактика: лечение болезни щитовидной железы преимущественно консервативное эндокринологом. Оперативное лечение показано при подозрении на малигнизацию, сдавление органов шеи, быстрый рост, отсутствие эффекта от медикаментозного лечения.
Тиреоидит хронический фиброзный (зоб Риделя) - эти болезни щитовидной железы встречаются крайне редко и, по мнению многих эндокринологов, является конечной стадией тиреоидита Хашимото. Течет медленно, симптоматика маловыраженна и проявляется только при сдавливании трахеи, пищевода, сосудов и нервов шеи. Щитовидка характеризуется формированием очень плотного («каменистой» консистенции) зоба, который спаян с окружающими тканями, неподвижен. От рака отличает только медленный рост и отсутствие онкосиндрома.
Тактика: направление в хирургический стационар для оперативного лечения болезни щитовидной железы.
Гипотиреоз
 Заболевание, характеризующееся снижением или полным выпадением функции.
Заболевание, характеризующееся снижением или полным выпадением функции.
Гипотиреоз может быть: врожденным - при аплазии или гипоплазии; приобретенным - после струмэктомии, при тиреоидитах и струмитах, аутоиммунных заболеваниях, при воздействии ионизирующего облучения и некоторых лекарственных препаратов (мерказолил, йодиды, кортикостероиды, бета-блокаторы); третичным - при поражении гипоталамуса и гипофиза (угнетение функции по закону обратной связи). Со стороны других органов внутренней секреции отмечается угнетение коры надпочечников с развитием гипокортицизм. Патогенез обусловлен нарушением внутриклеточного обмена белков, жиров и углеводов.
Клиника болезни щитовидной железы развивается постепенно, малосимптомно, и выраженные изменения в организме формируются только на поздних стадиях развития заболевания. Субъективно проявляется зябкостью, снижением памяти и внимания, заторможенностью, сонливостью, затруднением речи. При осмотре выявляют увеличение массы тела, бледность и сухость кожных покровов, амимию, пастозность и одутловатость лица, сухость кожи, часто выпадение волос на голове и безволосость тела, увеличение и отечность языка, наличие плотных непродавливаемых отеков. Для этой болезни щитовидной железы характерен симптом Бера - чрезмерное ороговение и утолщение эпидермиса на коленях, локтях, тыле стоп и внутренних лодыжек, при этом кожа приобретает грязно-серый цвет. Голос низкий, «скрипучий». Артериальное давление склонно к гипотензии, но может быть и гипертензия, тоны сердца глухие, брадикардия. Часто формируется холецито-панкреато-дуоденальный синдром
При выраженном гипотиреозе отмечается снижение свободного тироксина и связанного белком йода, трийодтиронина. Уровень тиротропина повышается. Для получения достоверных результатов поглощающей способности изотопов йода необходимо на несколько дней прекратить прием препаратов, при этом выявляется значительное снижение функции. В анализах крови выявляют: нормохромную анемию, лейкопению, лимфоцитоз. Уровень холестерина повышен. В субклиническую стадию болезни щитовидной железы для подтверждения диагноза проводят пробу тиролиберином (внутривенно 500 мкг), который вызывает еще большее повышение уровня титропина плазмы крови.
Тактика: лечение болезни щитовидной железы консервативное эндокринологом. В хирургическом плане выявление гипотиреоза обязательно для обеспечения адекватного анестезиологического пособия (подготовка гормонального фона и надпочечников) и патогенетического обоснования холецисто-панкреато-дуоденального синдрома и снижения моторики кишечника в плане дифференциальной диагностики с органической патологией.
Дифференциальную диагностику этой болезни щитовидной железы проводят с патологическими процессами, сопровождающихся ее увеличением и уплотнением.
Щитовидная железа является одной из главных желез внутренней секреции, без которой немыслимо нормальное функционирование всего организма. Состоит из специальных клеток – тироцитов, вырабатывающих йодсодержащие гормоны (тетра- и трийодтиронин), а также особых С-клеток, которые относятся к так называемой диффузной эндокринной системе и занимаются производством тиреокальцитонина.
Располагается щитовидная железа в области шеи под гортанью и имеет вид бабочки, находящейся под щитовидным хрящом.
Основные функции гормонов щитовидной железы
Щитовидная железа располагается на передней поверхности шеи, состоит из двух долей, соединенных перешейком, имеет форму бабочки.В целом гормоны щитовидной железы оказывают влияние на весь организм и участвуют в координации работы головного мозга, сердца, почек и многих других органов. Фактически эти гормоны крайне необходимы каждой клетке и всем тканям нашего организма.
Рассмотрим действие этих гормонов более подробно.
Тетра- и трийодтиронин (соответственно обозначаются Т4 и Т3). Тетрайодтиронин еще принято называть тироксином. Отличаются друг от друга эти гормоны только количеством входящего в их состав йода: Т3 содержит 3 молекулы йода, а тироксин – 4. Непосредственно в тканях и клетках нашего организма Т4 превращается в Т3, который по существу и является главным биологическим гормоном щитовидной железы.
Основные эффекты йодсодержащих гормонов щитовидной железы:
- Регуляция выделения тепла: под действием этих гормонов происходит усиление теплопродукции и повышение температуры.
- Нормализация роста и развития нервной системы, в том числе головного мозга.
- Повышение уровня глюкозы в крови путем повышения ее всасывания из кишечника, а также образования из белков и жиров организма.
- Синтез белков, которые необходимы для построения новых клеток.
- Усиление роста организма, дифференцировки костей, его созревания (анаболический эффект действия гормонов).
- Нормализация веса (похудение) благодаря стимуляции распада липидов в жировых депо.
- Участие в образовании эритроцитов.
- Контроль за развитием половых органов и синтезом половых гормонов.
Тиреокальцитонин (кальцитонин). Этот гормон участвует в , обеспечивая их плотность и прочность. Его основные эффекты:
- накопление кальция в костной ткани,
- активация остеобластов, участвующих в образовании новой костной ткани,
- торможение функции остеокластов, которые разрушают костную ткань.
Избыточное выделение гормонов щитовидной железы называется гипертиреозом, а недостаточное - гипотиреозом.
Симптомы заболевания щитовидной железы при гипертиреозе
Избыток тироксина и трийодтиронина может наблюдаться при таких заболеваниях, как диффузный или узловой токсический зоб, вирусный тиреоидит де Кервена или аутоиммунный тиреоидит Хасимото.
При этих заболеваниях усиливается работа щитовидной железы, что проявляется увеличением ее размеров (зобом) и экзофтальмом (выпученными глазами).
Избыток йодсодержащих гормонов проявляется следующими симптомами:
- повышенный аппетит,
- снижение веса,
- повышенное возбуждение,
- развитие бесплодия,
- появление общей слабости или повышенной утомляемости,
- повышение температуры тела (до 37,5 С),
- тахикардия,
- повышение АД,
- влажная, бархатистая кожа,
- ощущение жара,
- снижение скорости реакции,
- ухудшение памяти.
Симптомы заболевания щитовидной железы при гипотиреозе
 Слабость, сонливость, заторможенность, снижение артериального давления, брадикардия, увеличение веса - вот основные симптомы гипотиреоза.
Слабость, сонливость, заторможенность, снижение артериального давления, брадикардия, увеличение веса - вот основные симптомы гипотиреоза. Недостаточность гормонов йодсодержащих гормонов наиболее часто развивается при следующих заболеваниях щитовидной железы: эндемическом зобе (дефицит поступления йода с пищей), опухолях, аутоиммунном поражении тироцитов, после удаления части щитовидной железы при .
У детей гипотиреоз проявляется непропорциональным ростом или его задержкой, а также различными вариантами умственной отсталости, вплоть до развития кретинизма.
У взрослых дефицит гормонов щитовидной железы приводит к образованию эндемического зоба или микседемы.
Симптомы, характерные для гипотиреоза:
- сонливость вплоть до летаргического сна,
- увеличение веса, который не снижается при помощи диеты или физических упражнений,
- общая слабость, повышенная утомляемость,
- угнетенность настроения, заторможенность психических процессов,
- снижение температуры тела до 35,6–36,3 С,
- склонность к запорам,
- бесплодие,
- нарушение менструального цикла,
- появление перхоти, которая не исчезает при обычных способах борьбы с ней,
- сухость и отечность кожи,
- частый зуд,
- изменение ногтей,
- одутловатость лица, отечность ног,
- брадикардия (урежение сердцебиений),
- гипотония (низкое АД), периодические боли в мышцах или суставах,
- зябкость,
- ухудшение памяти,
- замедление скорости психических реакций.
При обнаружении тех или иных симптомов стоит обратиться к эндокринологу с целью уточнения диагноза и своевременного лечения заболевания.